Migrena
| Migraena | |
 | |
| ICD-10 | G43 |
|---|---|
| G43.0 | Migrena bez aury (migrena prosta) |
| G43.1 | Migrena z aurą (migrena klasyczna) |
| G43.2 | Stan migrenowy |
| G43.3 | Migrena powikłana |
| G43.8 | Inne migreny |
| G43.9 | Migrena nieokreślona |
| DiseasesDB | |
| MedlinePlus | |
| MeSH | |
Migrena (łac. migraena[1]) – powtarzający się, najczęściej jednostronny, pulsujący ból głowy. Migrena trwa zazwyczaj od 4 do 72 godzin. Charakteryzuje się różnym stopniem nasilenia i częstotliwością występowania. Bóle nasilają się pod wpływem emocji lub wysiłku fizycznego. Występuje światłowstręt (fotofobia), nadmierna wrażliwość na dźwięki (fonofobia) i zapachy (osmofobia), występują też nudności i wymioty. Niekiedy przed wystąpieniem epizodu migrenowego, może pojawić się tzw. aura (występująca w 10% przypadków migren[2][3]), w postaci parestezji, ubytków w polu widzenia, pojawienia się mroczków, niedowładu, afazji. Badania na bliźniętach wskazują, że wpływ czynników genetycznych wynosi 60–65%[4][5].
Epidemiologia
Migrena występuje u 12–28% ludzi w pewnym okresie ich życia[6][7]. Zapadalność roczna wynosi 6–15% u dorosłych mężczyzn i 14–35% u dorosłych kobiet[7]. Około 4–5% dzieci poniżej 12 lat ma migreny, z małą różnicą pomiędzy dziewczynkami i chłopcami[8]. Po okresie dojrzewania następuje gwałtowny wzrost liczby przypadków migreny u dziewcząt[9][10][11], który występuje jeszcze we wczesnym życiu dorosłym[12]. W średnim wieku migrena występuje u około 25% kobiet na rok i mniej niż u 10% mężczyzn[7][13]. Po menopauzie ataki wśród kobiet gwałtownie się zmniejszają, po siedemdziesiątym roku życia około 5% populacji mężczyzn i kobiet cierpi na migreny[7][13].
Patogeneza
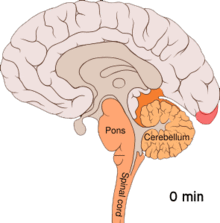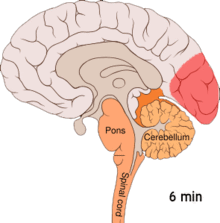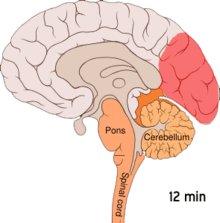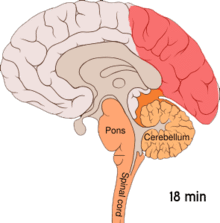
Przypuszczalnie migrena jest związana z genetyczną predyspozycją do nadwrażliwych reakcji neuronaczyniowych. Podłożem może być nieprawidłowe funkcjonowanie receptorów kanałów jonowych kory mózgowej, neuronów regulujących przepływ mózgowy oraz płytek krwi lub makrofagów, które chemicznie stymulują okołonaczyniowe wewnątrzczaszkowe włókna nerwowe[14]. Wydaje się, że rozszerzająca się depresja korowa (ang. cortical spreading depression) – rozchodząca się fala zmniejszonej aktywności bioelektrycznej kory mózgu jest dominującym mechanizmem migreny z aurą[15][16]. Według innej hipotezy, tzw. naczyniowej, za fazę aury odpowiada skurcz naczyń mózgowych, który w dalszym etapie przechodzi w nadmierne ich rozszerzenie ze zwiększoną przepuszczalnością ścian, doprowadzając do napadu bólowego.
Rodzaje migreny
- Oczna (klasyczna) – przed wystąpieniem bólu zlokalizowanego w okolicy oczodołu, pojawiają się zaburzenia neurologiczne objawiające się połowiczym niedowidzeniem. Występuje też obniżona ostrość wzroku, a nawet całkowita krótkotrwała ślepota. Bardzo często z bólami migrenowymi związane są nudności i wymioty.
- Z aurą – zazwyczaj napad bólu poprzedzony jest zaburzeniami wzroku (często pojawia się migocący obszar obejmujący coraz więcej pola widzenia oraz zaburzenia perspektywy). Migrena trwa zazwyczaj do 3 godz., ból obejmuje oczy i głowę. Mogą występować porażenia wzroku, paraliże rąk, trudności w mówieniu. Często bólowi towarzyszą mdłości.
- Okoporaźna – występują bóle głowy skojarzone z częściowym lub całkowitym porażeniem mięśni okoruchowych. Prowadzi to do opadnięcia powieki oraz upośledzenia ruchów gałek ocznych, co powoduje podwójne widzenie.
- Porażenna (skojarzona) – występują okresowe pulsujące bóle głowy. Dodatkowo mogą wystąpić ogniskowe objawy mózgowe pod postacią parestezji, afazji lub dyzartrii, niedowładów a także napady padaczki Jacksona i objawy migreny okoporaźnej.
- Stan migrenowy – to napad migreny przedłużający się powyżej 72 godzin. Towarzyszą mu nasilone objawy wegetatywne w postaci uporczywych wymiotów, mogących doprowadzić do istotnych zaburzeń gospodarki wodno-elektrolitowej[17], zaczerwienienie i pocenie skóry twarzy, występowanie obfitej wydzieliny z nosa oraz łzawienie.
- Przewlekła aura migrenowa bez udaru - rzadko występujący i słabo poznany zespół objawów. Występują zaburzenia widzenia (m.in. nasilone powidoki, mroczki). Może występować jako powikłanie po migrenie z aurą. Objawy mogą trwać miesiącami lub nawet latami, badanie rezonansem nie wykazuje nieprawidłowości[18].
- Śnieg optyczny – przewlekłe zaburzenie wzroku, które może być związane z migreną oraz z zaburzeniami nerwicowymi. Nie jest dobrze zbadane.
Rozpoznanie
Według Międzynarodowej klasyfikacji bólów głowy z 2004 roku migrena bez aury jest rozpoznawana, gdy:
- (a) wystąpiło co najmniej 5 napadów spełniających kryteria b–d,
- (b) napady (ataki) bólów głowy trwające 4–72 godz (nieleczone lub leczone nieskutecznie),
- (c) ból głowy charakteryzuje się dwoma lub więcej poniższymi cechami: jednostronnym umiejscowienie bólu, pulsującym charakterem, nasilaniem się bólu pod wpływem rutynowej aktywności fizycznej,
- (d) w czasie bólu głowy występują co najmniej: nudności i (lub) wymioty, fotofobia i fonofobia,
- (e) brak jest danych wskazujących na inną przyczynę bólu[19].
Leczenie
Leki stosowane w napadach migrenowych to:
- leki działające na nieswoiste ośrodki przeciwbólowe, np. niesteroidowe leki przeciwzapalne
- nieselektywne i selektywne swoiste leki przeciwmigrenowe działające tylko na ból migrenowy
- leki przeciwwymiotne i leki uspokajające.
Istnieje możliwość nadużycia leków doraźnych i powstania zespołu wtórnych bólów głowy. Z niewyjaśnionych do końca powodów u pacjentów z migreną często dochodzi do uzależnienia od ergotaminy, tryptanów, NLPZ.
Doraźne leczenie napadów migrenowych
- Selektywne agonisty receptora 5-HT1B/D. Dostępne na receptę wydają się być obecnie najskuteczniejsza grupą leków w przerywaniu napadów migrenowych (tzw. tryptan) – sumatryptan, zolmitryptan, ryzatryptan i eletryptan. Sukces sumatryptanu spowodował badanie innych leków z grupy tryptanów. Tryptany są pochodnymi indolu, chemicznie zbliżone do serotoniny (5-hydroksytryptaminy – 5-HT). Mechanizm ich działania polega na pobudzaniu niektórych receptorów serotoninowych, a zwłaszcza 5-HT1B, przez co kurczą naczynia głowy u człowieka. Pobudzają receptory 5-HT1D w szlakach nerwu trójdzielnego, hamując antydromowo uwalnianie substancji bólotwórczych i wazoaktywnych, oraz blokują procesy neurogennego okołonaczyniowego zapalenia, które leży u podstawy objawów napadu. Działając na te receptory tryptany doprowadzają do przerwania napadu, usuwają jego objawy, a więc ból głowy, ale także nudności i wymioty, światłowstręt, złe znoszenie hałasu. Tryptany działają szybko[20].
- Pochodne alkaloidów sporyszu: alkaloidy sporyszu (dihydroergotamina i ergotamina), iprazochrom i oksetoron. Do chwili odkrycia sumatryptanu ergotamina była jedynym swoistym lekiem przeciwmigrenowym. Wprowadzona w 1926 r., nadal jest używana (w 2009), ale wypierana przez tryptany. Nie działa ona wybiórczo i kurczy również naczynia wieńcowe oraz obwodowe, ale obecnie (w 2009) wiadomo, że w napadzie migrenowym wpływa na właściwe receptory serotoninowe, hamuje też zapalenie neurogenne[20]. Mimo że pochodne sporyszu są efektywne, obecnie są rzadziej używane ze względu na efekty uboczne (ergotyzm). Pochodne alkaidów sporyszu mogą powodować wymioty. Istnieją lekarstwa, które łączą ergotaminę z kofeiną.
- Niesteroidowe leki przeciwzapalne (NLPZ), dostępne w większości bez recepty: kwas acetylosalicylowy, paracetamol, metamizol, diklofenak, ibuprofen, ketoprofen, naproksen, kwas mefenamowy, nabumeton, meloksykam.
Profilaktyczne leczenie migreny
Do leczenia profilaktycznego migreny proponowano dziesiątki różnych leków – większość nie ostała się w miarę upływu czasu, bądź z uwagi na nieskuteczność, bądź też objawy uboczne[20]. Typowe leki używane w profilaktycznym leczeniu migreny to:
- dwuhydropochodne ergotaminy (od 1940 r.), np. dwuhydroergotamina (DHE) lub dwuhydroergotoksyna
- leki przeciwpadaczkowe – od lat 40. (fenytoina, karbamazepina, obecnie kwas walproinowy, topiramat, gabapentyna[17])
- leki przeciwserotoninowe (od 1950 r.), np. metysergid, pizotifen, iprazochrom, cyproheptadyna, ketotifen
- leki przeciwdepresyjne (od 1965 r.), np. amitryptylina, mianseryna
- beta-blokery (od 1966 r.) – propranolol, metoprolol, atenolol, tymolol
- niesteroidowe leki przeciwzapalne (od 1978 r. jako leki profilaktyczne, np. aspiryna, naproksen, kwas tolfenamowy)
- blokery wapniowe (od 1980 r.) – tylko flunaryzyna i werapamil[17]
- inne – ryboflawina oraz toksyna botulinowa typu A (podawana domięśniowo w okolicy czołowej i skroniowej)[17]
Ziołolecznictwo
Od wieków proponowano zioła do leczenia migreny. Prusiński[20] wymienia dwa preparaty ziołowe: wrotycz maruna (d. złocień maruna) (Tanacetum parthenium), używany już przez greckich lekarzy antycznych oraz wyciąg z lepiężnika różowego (Petasites hybridus).
Dieta eliminacyjna a migrena
Wpływ sposobu odżywiania na występowanie epizodów migreny był wielokrotnie rozważany w literaturze medycznej (np. Leira & Rodriguez, 1996), niewiele jednak badań przeprowadzono w celu potwierdzenia tych spekulacji. Istnieją doniesienia o korzystnym działaniu diety bogatej w węglowodany i niskobiałkowej (Hasselmark i wsp., 1987) oraz diety niskotłuszczowej (Bic i wsp., 1999) na występowanie epizodów migreny.
Badania skuteczności diety eliminacyjnej[21] u osób cierpiących na migrenę przeprowadził zespół lekarzy z różnych uczelni medycznych w Anglii i Szkocji, pod kierownictwem prof. A.J.Dowsona z King’s Colledge Hospital w Londynie [Rees i wsp., 2005]. Badanie skutków diety eliminacyjnej przeprowadzono w formie ankiety po 1 i 2 miesiącach od przeprowadzenia testu ELISA i ustalenia indywidualnego składu nowej diety dla każdego z pacjentów. Średnia liczba odstawionych pokarmów wyniosła 4,7. Analiza kwestionariuszy wskazała, że znaczny odsetek badanych odniósł wyraźne korzyści zdrowotne w wyniku zastosowania diety eliminacyjnej.
Leczenie migreny w ciąży
Podczas ciąży, z uwagi na ochronę rozwijającego się organizmu dziecka, przeciwwskazana jest większość leków stosowanych w profilaktyce i terapii napadów migreny. Lekami stosowanymi w przypadku ataku migreny w ciąży są:
- paracetamol
- niesteroidowe leki przeciwzapalne (dopuszcza się w II trymestrze).
Bezwzględnie przeciwwskazane są alkaloidy sporyszu. Przeciwwskazane są również tryptany – według najnowszych wytycznych EFNS z 2009 roku dopuszczalne jest stosowanie sumatryptanu i ryzatryptanu, jednak wyłącznie pod warunkiem, że ryzyko zagrożenia ciąży z powodu napadu migreny i uporczywych wymiotów jest większe niż to wynikające z podania leku. W profilaktyce migreny u ciężarnych można zastosować:
- metoprolol
- magnez.
Historia badań
Historia badań nad migreną sięgają czasów antycznych. Pierwsze opisy sporządził Areteusz z Kapadocji (w I wieku n.e.). Opisał po raz pierwszy tzw. heterokranię i podał cechy, wyróżniające tę postać chorobową od innych rodzajów bólu głowy.
Przypisy
- ↑ Andrzej Szczeklik, Piotr Gajewski i inni: Interna Szczeklika 2017. Medycyna Praktyczna, 2017, s. 2201. ISBN 978-83-7430-517-4.
- ↑ Gerd Herold: Medycyna Wewnętrzna. Warszawa: PZWL, 2008, s. 387. ISBN 978-83-200-3942-9.
- ↑ 152. Primary and Secondary Headaches. W: Lewis P. Rowland, Timothy A. Pedley: Merritt's Neurology (Neurology (Merritt's)). Lippincott Williams Wilkins, s. 952. ISBN 978-0-7817-9186-1.
- ↑ Gervil M., Ulrich V., Kaprio J., Olesen J., Russell MB. The relative role of genetic and environmental factors in migraine without aura.. „Neurology”, s. 995–9, wrzesień 1999. PMID: 10496258.
- ↑ Young CA., Humphrey PR., Ghadiali EJ., Klapper PE., Cleator GM. Short-term memory impairment in an alert patient as a presentation of herpes simplex encephalitis.. „Neurology”, s. 260–1, styczeń 1992. PMID: 1734315.
- ↑ Adam Stępień, Migrena i jej postacie kliniczne, Termedia, ISBN 978-83-89825-14-8
- ↑ a b c d Stovner LJ., Zwart JA., Hagen K., Terwindt GM., Pascual J. Epidemiology of headache in Europe.. „European journal of neurology : the official journal of the European Federation of Neurological Societies”, s. 333–45, kwiecień 2006. DOI: 10.1111/j.1468-1331.2006.01184.x. PMID: 16643310.
- ↑ Mortimer MJ., Kay J., Jaron A. Epidemiology of headache and childhood migraine in an urban general practice using Ad Hoc, Vahlquist and IHS criteria.. „Developmental medicine and child neurology”, s. 1095–101, grudzień 1992. PMID: 1451940.
- ↑ Linet MS., Stewart WF., Celentano DD., Ziegler D., Sprecher M. An epidemiologic study of headache among adolescents and young adults.. „JAMA : the journal of the American Medical Association”, s. 2211–6, kwiecień 1989. PMID: 2926969.
- ↑ Ziegler DK., Hassanein RS., Couch JR. Characteristics of life headache histories in a nonclinic population.. „Neurology”, s. 265–9, marzec 1977. PMID: 557763.
- ↑ SELBY G., LANCE JW. Observations on 500 cases of migraine and allied vascular headache.. „Journal of neurology, neurosurgery, and psychiatry”, s. 23–32, luty 1960. PMID: 14444681.
- ↑ Anttila P., Metsähonkala L., Sillanpää M. Long-term trends in the incidence of headache in Finnish schoolchildren.. „Pediatrics”, s. e1197–201, czerwiec 2006. DOI: 10.1542/peds.2005-2274. PMID: 16740819.
- ↑ a b Lipton RB., Stewart WF. Migraine in the United States: a review of epidemiology and health care use.. „Neurology”, s. S6–10, czerwiec 1993. PMID: 8502385.
- ↑ Marta Glaubic-Łątka, Dariusz Łatka, Wiesław Bury, Krystyna Pierzchała Współczesne poglądy na patofizjologię migreny, Neurologia i Neurochirurgia Polska 2004; 38, 4: 307–315
- ↑ Izabela Domitrz, Współczesne poglądy na patogenezę aury migrenowej, Neurologia i Neurochirurgia Polska 2007; 41, 1: 70–75
- ↑ Lauritzen M. Pathophysiology of the migraine aura. The spreading depression theory.. „Brain : a journal of neurology”, s. 199–210, luty 1994. PMID: 7908596.
- ↑ a b c d Maria Łukasik, Michał K. Owecki, Wojciech Kozubski. Leczenie doraźne i profilaktyka napadów migreny. „Neuropsychiatria i Neuropsychologia”, s. 7–18, 2012. (pol.).
- ↑ 1.4.2 Persistent aura without infarction - ICHD-3 Beta The International Classification of Headache Disorders 3rd edition (Beta version), www.ichd-3.org [dostęp 2017-11-25] (ang.).
- ↑ Antoni Prusiński, Migrena – rozpoznanie i leczenie, Przewodnik Lekarski, 2008; 2: 21–31
- ↑ a b c d Antoni Prusiński, Migrena – główna przyczyna przewlekłych i nawracających bólów głowy. Część II: Leczenie., Przewodnik Lekarza, 2004, 53-65.
- ↑ King's Colledge Hospital: Migrena (King's Colledge Hospital)
Zobacz też
- klasterowy ból głowy
- bóle głowy typu napięciowego
- Ból głowy towarzyszący seksowi
![]() Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Media użyte na tej stronie
The Star of Life, medical symbol used on some ambulances.
Star of Life was designed/created by a National Highway Traffic Safety Administration (US Gov) employee and is thus in the public domain.Migraine Incidence by Age, Gender, Type
Autor: Sasha Wolff from Grand Rapids, Licencja: CC BY 2.0
I've had a migraine/headache for 6 days straight. Today was so bad I couldn't concentrate on what I was saying. I'm not even sure I knew WHAT I was saying because of the pain. I even mixed up two people's names and felt really dumb afterwards. Anyone got a migraine cure? :)
Autor:
- User:S. Jähnichen
- Brain_bulbar_region.svg: Image:Brain human sagittal section.svg by Patrick J. Lynch; Image:Brain bulbar region.PNG by DO11.10; present image by Fvasconcellos.
Animation of the cortical spreading depression




