Pokrzywka
| urticaria | |
 | |
| ICD-10 | |
|---|---|
| L50.0 | |
| L50.1 | |
| L50.2 | Pokrzywka wywołana zimnem i ciepłem |
| L50.3 | Pokrzywka dermograficzna |
| L50.4 | Pokrzywka wibracyjna |
| L50.5 | Pokrzywka cholinergiczna |
| L50.6 | Pokrzywka kontaktowa |
| L50.8 | Inna pokrzywka |
| L50.9 | Nieokreślona pokrzywka |

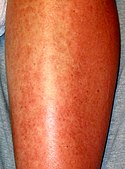
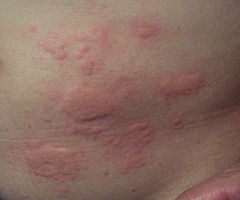
Pokrzywka (łac. urticaria) – niejednolita grupa chorób o zróżnicowanej (często nieznanej) przyczynie i zbliżonym obrazie klinicznym, w której wykwitem pierwotnym jest bąbel pokrzywkowy. Jest on zewnętrznym objawem powstającego przy pokrzywce obrzęku skóry właściwej w wyniku rozszerzenia i zwiększenia przepuszczalności naczyń krwionośnych. Wykwitom na skórze może towarzyszyć też obrzęk naczynioruchowy. Nazwa jednostki chorobowej pochodzi od pokrzywy – rośliny, której włoski powodują oparzenia podobne do zmian skórnych przy pokrzywce.
Objawy
Podstawowym objawem pokrzywki jest bąbel pokrzywkowy, który może pojawić się w różnych miejscach na skórze[1]:
- miejscowy, bezbolesny, płasko-wyniosły obrzęk skóry właściwej,
- o barwie czerwonej, różowej lub porcelanowobiałej,
- płaski, odgraniczony stromym brzegiem,
- o różnych kształtach i rozmiarach, od kilku milimetrów do zmian obejmujących znaczne powierzchnie skóry,
- blednący przy ucisku i mogący pojawić się praktycznie wszędzie,
- z towarzyszącym świądem, a czasem uczuciem pieczenia,
- powstający nagle i utrzymujący się przez krótki okres (do 24 godzin), a ustępujący bez śladu,
- z towarzyszącym obrzękiem naczynioruchowym u około połowy chorych z pokrzywką (obejmującym najczęściej wargi, powieki, policzki, ręce, stopy, genitalia, a nawet jelita i krtań). Objawy utrzymują się do 72 godzin, a chorzy odczuwają ból i rozpieranie skóry[2].
W rzadkich przypadkach poza objawami skórnymi mogą występować dodatkowe symptomy, na przykład:
- ból głowy,
- gorączka,
- objawy astmatyczne,
- chrypka,
- trudności w przełykaniu,
- nudności,
- wymioty,
- biegunka,
- skurcze żołądka,
- brak apetytu,
- uczucie zmęczenia,
- problemy z orientacją,
- spadek ciśnienia tętniczego,
- ucisk w klatce piersiowej,
- obrzęk stawów.
Rodzaje pokrzywek
Ze względu na czas trwania objawów wyróżnia się:
- pokrzywkę ostrą – trwającą mniej niż 6 tygodni (⅔ przypadków),
- pokrzywkę przewlekłą – trwającą dłużej niż 6 tygodni (pozostałe przypadki).
Ze względu na etiologię schorzenia wyróżnia się następujące rodzaje pokrzywek[3]:
- pokrzywka idiopatyczna (samoistna),
- ostra,
- przewlekła (z obrzękiem naczynioruchowym, bez obrzęku naczynioruchowego oraz nawracający obrzęk naczynioruchowy bez pokrzywki),
- pokrzywka fizyczna,
- pokrzywka dermograficzna – wskutek tarcia (bąble pojawiają się po 1–5 min, u około 5% populacji),
- pokrzywka z zimna – w wyniku działania zimnego powietrza, wody lub wiatru,
- pokrzywka opóźniona z ucisku – wskutek uciśnięcia skóry, zwykle bolesna (bąble i obrzęk głębokich warstw skóry pojawiają się po 1–3 godzinach),
- pokrzywka wibracyjna – na przykład w wyniku działania młota pneumatycznego,
- pokrzywka cieplna – wskutek działania zlokalizowanego ciepła,
- pokrzywka słoneczna – będąca reakcją na światło nadfioletowe lub widzialne,
- pokrzywka cholinergiczna – czyli wzrost temperatury ciała, na przykład po wysiłku fizycznym lub biernym ogrzaniu ciała, niezwiązana ze wstrząsem anafilaktycznym (okrągłe grudki o średnicy 2–4 mm pojawiają się po 2–20 min, u około 11% populacji),
- powysiłkowa reakcja anafilaktyczna – często przebiega z pokrzywką olbrzymią, obrzękiem naczynioruchowym, zaburzeniami oddychania i anafilaksją,
- pokrzywka wodna – wskutek kontaktu z wodą,
- pokrzywka pokarmowa,
- alergiczna – powstała jako reakcja na orzechy i orzeszki ziemne, ryby, skorupiaki, pszenicę, jaja, mleko, soję i różne owoce,
- niealergiczna – będąca odpowiedzią na działanie wyzwalaczy histaminy (np. truskawki, ser, szpinak, bakłażan, homary i pomidory) oraz bakterii zawartych w rybach z rodziny Scombridae (np. tuńczyk, makrela), które wytwarzają histaminę,
- wywołana przez dodatki do żywności – na przykład benzoesany, siarczyny, glutaminian sodu, penicylinę, barwniki spożywcze,
- pokrzywka polekowa,
- pokrzywka alergiczna – spowodowana uczuleniem na niektóre substancje (penicylinę i inne antybiotyki beta-laktamowe, środki znieczulające miejscowo),
- pokrzywka niealergiczna – wywołana przez, na przykład, kwas acetylosalicylowy i inne niesteroidowe leki przeciwzapalne (powodujące zaostrzenie objawów w 20–40% przewlekłej pokrzywki idiopatycznej), radiologiczne środki cieniujące, opioidy, leki zwiotczające mięśnie szkieletowe,
- pokrzywka kontaktowa – wywołana przez lateks, pokarmy (np. orzechy, ryby, skorupiaki), substancje chemiczne (np. aldehyd mrówkowy w odzieży, żywice, ślinę zwierząt, nadsiarczan amonu w kosmetykach, pokarmach); najczęściej postać ostra,
- pokrzywka wywołana przez alergeny wziewne – rzadka; u części chorych z zespołem alergii jamy ustnej uczulonych na alergeny wziewne objawy występują w wyniku reakcji krzyżowej z alergenem pokarmowym (brzoza – jabłka, orzechy laskowe i pomidor; bylica – seler, jabłka i kiwi; ambrozja – melony i banan).
Epidemiologia
Pokrzywka dotyka przynajmniej raz w życiu od 15% do 20% populacji[4]. U kobiet stwierdza się ją dwukrotnie częściej niż u mężczyzn. Szacuje się, że od 0,1% do 3%[4] społeczeństwa europejskiego cierpi na pokrzywkę idiopatyczną o charakterze przewlekłym.
Pokrzywkę najczęściej diagnozuje się u osób pomiędzy 30. a 40. roku życia. Po sześćdziesiątym roku życia pierwsze przypadki zachorowań stwierdza się rzadko. Postać ostrą odnotowuje się częściej niż przewlekłą – około 50% populacji z objawami pokrzywki[5].
U kobiet najczęściej występuje pokrzywka idiopatyczna i pokrzywka świetlna, u mężczyzn pokrzywka opóźniona z ucisku i cholinergiczna, u dzieci zaś pokrzywka ostra i z zimna (w przeciwieństwie do pokrzywki idiopatycznej, aspirynowej, z ucisku i cholinergicznej, które u najmłodszych pojawiają się epizodycznie). Poniżej 16. roku życia zachorowania na pokrzywkę sięgają 3–6% ogółu populacji dzieci. Znacznie częściej dotknięci są nią pacjenci z atopią (atopowe zapalenie skóry, katar sienny).
Pokrzywkę z zimna częściej odnotowuje się w krajach skandynawskich niż w basenie Morza Śródziemnego. W przypadku pokrzywki cieplnej jest odwrotnie – dominuje w krajach śródziemnomorskich. Spośród pokrzywek o podłożu fizykalnym za najczęstsze uznaje się pokrzywkę wywołaną i opóźnioną z ucisku.
Patogeneza
Obraz kliniczny przy pokrzywce wykazuje obrzęk w obrębie górnych warstw skóry właściwej, poszerzenie postkapilarnych naczyń krwionośnych oraz naczyń limfatycznych obszaru objętego reakcją pokrzywkową. W przypadku obrzęku naczynioruchowego podobne zmiany dotyczą dolnych warstw skóry właściwej oraz tkanki podskórnej. Ich powodem jest przede wszystkim uwolnienie z komórek zapalnych w skórze mediatorów działających na naczynia krwionośne oraz zmiany wywołane przez te substancje w sąsiednich naczyniach i neuronach. Zwiększona przepuszczalność naczyń kapilarnych prowadzi do powstania bąbla pokrzywkowego, a podrażnienie zakończeń nerwowych powoduje rozszerzenie naczyń krwionośnych i wystąpienie rumienia. Uwolnione mediatory działają na receptory czuciowe, co jest przyczyną świądu[6]. Modelowym przykładem reakcji leżącej u podłoża pokrzywki jest degranulacja mastocytów znajdujących się w skórze i uwolnienie mediatorów, takich jak histamina. Istnieje szereg czynników, które na drodze immunologicznej lub nieimmunologicznej aktywują mastocyty i powodują rozpad ich ziarnistości. Należą do nich choroby związane z reakcjami immunologicznymi (nadwrażliwości) typu I, II i III według klasyfikacji Gella i Coombsa, z aktywacją układu dopełniacza, a także z mechanizmami nieimmunologicznymi.
- Reakcje nadwrażliwości typu I (anafilaktyczne) – występują u osób z predyspozycją genetyczną, u których w odpowiedzi na kontakt z antygenem dochodzi do produkcji przeciwciał klasy IgE. Powtórna ekspozycja na ten sam antygen powoduje jego łączenie się z przeciwciałami IgE, a w rezultacie aktywację i degranulację mastocytów[7] prowadzących do uwolnienia histaminy i wystąpienia charakterystycznych objawów klinicznych. Przykładami takiej reakcji są: nadwrażliwość na penicylinę, nadwrażliwość na jad pszczeli, uczulenie na niektóre pokarmy (orzeszki ziemne, jaja, mleko, małże). Obok histaminy i innych mediatorów działających na naczynia krwionośne uwalniane są również cytokiny (np. IL-4, IL-5) oraz leukotrieny (np. LTB4).
- Reakcja nadwrażliwości typu II (cytotoksyczność zależna od przeciwciał) i III (kompleksy immunologiczne) – prowadzą do degranulacji mastocytów w wyniku aktywacji układu dopełniacza przez kompleksy antygen–przeciwciało. Reakcje typu II obejmują wiązanie się przeciwciał z antygenem na powierzchni komórek, natomiast reakcje typu III są związane z obecnością krążących kompleksów immunologicznych, które odkładają się w tkankach. Przykładem reakcji nadwrażliwości typu II jest wytwarzanie przeciwciał skierowanych przeciwko antygenom powierzchniowym erytrocytów po przetoczeniu krwi niezgodnej w układzie ABO. Krążące kompleksy immunologiczne, biorące udział w reakcji typu III, mogą powstawać w przebiegu zakażeń bakteryjnych lub wirusowych (szczególnie wirusem zapalenia wątroby typu B, Coxsackie A i B oraz wirusem Epsteina-Barr), w odpowiedzi na leki lub w wyniku chorób tkanki łącznej, na przykład tocznia rumieniowatego układowego (SLE)[7]. Powstające w tych reakcjach anafilatoksyny – C3a i C5a – powodują uwolnienie mediatorów z mastocytów na drodze bezpośredniej, bez konieczności łączenia się antygenów z cząsteczkami IgE na powierzchni tych komórek.
- Mechanizm nieimmunologiczny – opiera się na właściwościach wielu substancji, które mają zdolność bezpośredniego aktywowania dopełniacza i degranulacji mastocytów. Należą do nich radiologiczne środki cieniujące, opioidy, neuropeptydy, peptydy bakteryjne, a także szereg czynników fizycznych, między innymi wibracja, ucisk mechaniczny, wysoka temperatura lub zimno. Do aktywacji układu dopełniacza może również dojść bez połączenia się antygenu z przeciwciałem.
Diagnostyka
Wywiad lekarski
Diagnozy pokrzywki dokonuje się w oparciu o ocenę charakterystycznych zmian skórnych i wywiad z pacjentem dotyczący kwestii:
- pierwszego objawu pokrzywkowego,
- częstotliwości wysiewu bąbli,
- czasu utrzymywania się zmian skórnych,
- wielkości, kształtu i lokalizacji zmian skórnych,
- współistnienia objawów obrzęku naczynioruchowego,
- dodatkowych objawów podmiotowych: świąd skóry, ból,
- wywiadu rodzinnego w zakresie pokrzywki oraz atopii,
- współistnienia chorób alergicznych, infekcyjnych, endokrynopatii lub innych zaburzeń internistycznych,
- związku występowania objawów pokrzywki z ekspozycją na czynniki fizykalne lub wysiłek fizyczny,
- stosowania leków (szczególnie niesterydowych leków przeciwzapalnych, szczepionek odpornościowych lub alergenowych, hormonów, antybiotyków, środków przeczyszczających, kropli do oczu, nosa, uszu itd.),
- związku wystąpienia objawów ze spożytymi pokarmami,
- rodzaju pracy zawodowej lub kierunku kształcenia się chorego czy jego hobby,
- związku wysiewów zmian skórnych z sezonem (wakacje, weekend, lato, zima),
- wprowadzania implantów chirurgicznych, stomatologicznych lub ortopedycznych,
- związku z cyklem miesiączkowym u kobiet,
- związku ze stresem emocjonalnym.
Badania dodatkowe
W celu ustalenia przyczyn pokrzywki wykonuje się również badania pomocnicze[8]:
- badania krwi
- morfologia z rozmazem
- bezwzględna liczba eozynofilów we krwi obwodowej (w kierunku atopii lub infekcji pasożytniczej)
- autoprzeciwciała anty-TPO i anty-TG lub przeciwciała przeciwjądrowe (w kierunku zapalenia tarczycy lub choroby układowej tkanki łącznej)
- krioglobuliny i składowe układu dopełniacza (w kierunku układowej choroby tkanki łącznej, nowotworu lub przewlekłego zapalenia wątroby)
- OB, podstawowe badania biochemiczne
- badanie moczu
- testy skórne punktowe i/lub oznaczenie swoistych IgE (przy podejrzeniu pokrzywki ostrej)
- testy skórne płatkowe (przy podejrzeniu pokrzywki kontaktowej)
- próby prowokacyjne
- powierzchniowe zadrapanie skóry – pokrzywka dermograficzna
- przyłożenie kostki lodu – pokrzywka z zimna
- mokry okład o temperaturze ciała – pokrzywka wodna
- mocny ucisk – pokrzywka uciskowa
- przyłożenie przyrządu wywołującego drgania – pokrzywka wibracyjna
- szybki trening – pokrzywka wysiłkowa
- naświetlenie – pokrzywka świetlna
- spożycie prawdopodobnie uczulającego produktu – pokrzywka na tle pokarmowym
- podanie prawdopodobnie uczulającego leku (w bezpiecznej dawce) – pokrzywka polekowa
- biopsja skóry
- przy podejrzeniu pokrzywkowego zapalenia naczyń
- u pacjentów z podejrzeniem mastocytozy
- przy objawach ogólnoustrojowych i przyśpieszonym OB
- przy opornej na leczenie pokrzywce idiopatycznej.
Leczenie
Zalecenia ogólne
Pacjenci ze zdiagnozowana pokrzywką powinni:
- unikać kontaktu z alergenem lub czynnikiem będącym u nich wyzwalaczem histaminy (jeśli został zidentyfikowany)
- unikać czynników nieswoiście nasilających lub wywołujących pokrzywkę (kwas acetylosalicylowy, opioidy, alkohol, stres psychiczny)
- poddać się leczeniu choroby podstawowej, jeśli pokrzywka ma charakter wtórny.
Leczenie farmakologiczne
- leki przeciwhistaminowe – są lekami pierwszego rzutu w terapii objawów pokrzywki, stosuje się je również w leczeniu obrzęku naczynioruchowego. Działają one na receptor H1, uniemożliwiając wiązanie histaminy z receptorem histaminowym, co hamuje aktywność głównego mediatora w procesie zapalnym przy pokrzywce. Antagonisty receptora H1 mogą więc działać profilaktycznie oraz znosić objawy skórne (bąble pokrzywkowe, świąd)[9]. W terapii stosuje się głównie leki przeciwhistaminowe nowej generacji, na przykład bilastynę, cetyryzynę, lewocetyryzynę, loratadynę. W przypadku bilastyny wyniki badań przedklinicznych prowadzonych in vivo wykazały jej wysoką selektywność w odniesieniu do receptora H1, działanie przeciwhistaminowe oraz przeciwalergiczne[10]. Leki na bazie bilastyny nie mają również działania sedacyjnego, odznaczają się dobrym profilem bezpieczeństwa, nie wywołują ciężkich objawów niepożądanych oraz nie wykazują działania antymuskarynowego (w odróżnieniu od leków przeciwhistaminowych I generacji)[11].
- kortykosteroidy – podawane w przypadkach pokrzywki ostrej z objawami ogólnoustrojowymi, stosowane przy pokrzywce w przebiegu choroby posurowiczej oraz w przypadkach pokrzywki przewlekłej, gdzie leczenie w oparciu o antagonisty receptora H1 nie przynosi zadowalających rezultatów[12]
- inne leki[13]
- β-mimetyki
- ketotifen (pokrzywka fizyczna)
- montelukast (przewlekła pokrzywka idiopatyczna)
- nifedypina (w monoterapii lub w połączeniu z lekami przeciwhistaminowymi)
- cyklosporyna (pokrzywka przewlekła, zwłaszcza autoimmunologiczna i oporna na inne leczenie)
- przeciwciało monoklonalne przeciwko IgE (wybrane przypadki pokrzywki idiopatycznej, cholinergicznej, pokrzywki z zimna i pokrzywki słonecznej).
Jeśli pokrzywce towarzyszy wstrząs anafilaktyczny, lekiem pierwszego wyboru jest epinefryna.
Przypisy
- ↑ Pokrzywka to wypadkowa układu odpornościowego i środowiska, www.termedia.pl [dostęp 2022-04-12] (pol.).
- ↑ M. Czarnecka-Operacz, Diagnostyka i leczenie pokrzywki. „Alergia” 2008, nr 2. Wersja online dostępna na alergia.org.pl
- ↑ Pokrzywka. Definicja i Etiopatogeneza, [w:] Medycyna Praktyczna
- ↑ a b M. Czarnecka-Operacz, Pokrzywka – aktualne kierunki badań oraz implikacje praktyczne, Alergia 2011, nr 4, wersja online dostępna na alergia.org.pl
- ↑ K. Mazur, M. Wrzyszcz, Epidemiologia chorób alergicznych: alergiczne choroby skóry, alergia na leki, alergia pokarmowa, alergia na jad owadów żądlących. Alergia Astma Immunologia 1997, nr 2(3), s. 130.
- ↑ S.R. Stevens, K.D. Cooper, Allergic skin diseases, [w:] R.R. Rich, T.A. Fleisher, B.D. Schwartz, W.T. Shearer, W. Strober, Clinical Immunology Principles and Practice, St. Louis, Mosby 1996, s. 952–965.
- ↑ a b V.S. Beltrani, Urticaria and angioedema. Dermatol. Clin. 1996, nr 14, s. 171–198.
- ↑ Pokrzywka. Rozpoznanie [w:] Medycyna Praktyczna
- ↑ Ernest E. Lee, Howard I. Maibach, Treatment of urticaria. An evidence-based evaluation of antihistamines, „American Journal of Clinical Dermatology”, 2 (1), 2001, s. 27–32, DOI: 10.2165/00128071-200102010-00005, PMID: 11702618 (ang.).
- ↑ M. Czarnecka-Operacz, Pokrzywka – aktualne kierunki badań oraz implikacje praktyczne, op. cit.
- ↑ M. Jutel, Bilastyna – nowy lek przeciwhistaminowy. Alergia 2011, nr 3, www.alergia.org.pl.
- ↑ M. Czarnecka-Operacz, Diagnostyka i leczenie pokrzywki, op. cit.
- ↑ Pokrzywka. Leczenie farmakologiczne, [w:] Medycyna Praktyczna., op. cit.
Bibliografia
- S. Jabłońska, S. Majewski, Choroby skóry i choroby przenoszone drogą płciową., Wydawnictwo Lekarskie PZWL, Warszawa 2010. ISBN 978-83-200-4154-5.
- B. Rogala, R. Śpiewak, Klasyfikacja pokrzywek., [w:] Pokrzywki. Rozpoznawanie i leczenie., pod red. J. Kruszewski, R. Nowicki, R. Śpiewak, Stanowisko Panelu Ekspertów Polskiego Towarzystwa Alergologicznego. Medycyna Praktyczna 2011, nr 4, s. 13–17.
- Rozpoznanie i leczenie pokrzywki. Wytyczne European Academy of Allergology and Clinical Immunology, Global Allergy and Asthma European Network (GA2LEN) i European Dermatology Forum. Medycyna Praktyczna 2008, nr 10, s. 65–72.
- E. Rudzki, Choroby alergiczne skóry. Postępy Nauk Medycznych 2007, nr 11 s. 457–465.
- K.Y. Kwong, N. Maalouf, C.A. Jones, Urticaria and angioedema: pathophysiology, diagnosis, and treatment. Pediatric Annals 1998, nr 27, s. 719–724, przedruk: Medycyna Praktyczna. Pediatria 1999, nr 2.
Linki zewnętrzne
![]() Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Media użyte na tej stronie
The Star of Life, medical symbol used on some ambulances.
Star of Life was designed/created by a National Highway Traffic Safety Administration (US Gov) employee and is thus in the public domain.