Rozmaz krwi
Rozmaz krwi (obwodowej), rozmaz mikroskopowy, rozmaz ręczny – badanie laboratoryjne krwi polegające na mikroskopowej ocenie krwinek czerwonych, białych i płytkowych wraz z określeniem składu procentowego krwinek białych (wzoru Schillinga). Rozmazem krwi nazywa się także barwiony, jak i niebarwiony preparat mikroskopowy (rozmaz) używany w tym badaniu.
Morfologią z rozmazem określa się morfologię krwi, w której aparat pomiarowy (analizator hematologiczny) dokonuje różnicowania leukocytów na co najmniej 5 populacji: monocyty, limfocyty, eozynofile, bazofile, neutrofile. Badanie to nie jest jednak badaniem mikroskopowym i w trakcie jego przebiegu nie przygotowuje się rozmazu-preparatu mikroskopowego.
Historia
Gabriel Andral jako pierwszy systematycznie wykorzystywał rozmazy do badania komórek krwi. Technika przygotowania preparatu polegała na nałożeniu kropli krwi na szkiełko i rozprowadzenia jej silnych podmuchem powietrza w celu uzyskania cienkiej warstwy komórek. W 1882 technika ta została zastąpiona przez Norrisa metodą stosowaną do dzisiaj[1].
Paul Ehrlich w 1879 wprowadził pojęcie rozmazu (niem. Ausstrich), a 8 lat później rozpoczął badania nad zastosowaniem barwień – początkowo z zastosowaniem jednej substancji, później mieszaniny barwników. Pozwoliło to zróżnicować leukocyty na podstawie odmiennego wybarwienia ziarnistości na:
- granulocyty kwasochłonne
- granulocyty zasadochłonne
- granulocyty obojętnochłonne
- pozbawione ziarnistości agranulocyty.
Podział Ehrlicha obowiązuje do dziś, chociaż ma charakter wyłącznie historyczny[1]. W stosowanych obecnie barwieniach Maya-Grünwalda–Giemsy i Wrighta granulocyty obojętnochłonne są w rzeczywistości kwasochłonne[2].
Dmitrij Romanowski w 1891 r. opracował i opisał mieszaninę eozyny i błękitu metylenowego. W roku 1901 W. B. Leishman zastosował alkohol metylowy jako rozpuszczalnik dla barwników, a rok później Ludwig Grünwald i Richard May opracowali metanolowy roztwór eozyny i błękitu metylenowego, który znakomicie barwił ziarnistości leukocytów, ale nie ich jądra. W 1904 Gustav Giemsa opracował swój barwnik na bazie barwnika D. Romanowskiego, dodając do eozyny i błękitu metylenowego utrwalającego roztwór glicerolu. W 1912 Artur Pappenheim połączył barwienia Maya-Grünwalda i Giemsy, tworząc barwnik uniwersalny zwany barwnikiem Maya-Grünwalda-Giemsy (MGG) lub barwnikiem Pappenheima[1][3].
W 1902 James Homer Wright opracował jednoskładnikowy i wygodny barwnik, do dziś wykorzystywany głównie w USA[1].
Metodologia badania
Materiał
Materiałem do wykonania rozmazu jest krew pełna pobrana:
- bez antykoagulantu (krew natywna), tylko i wyłącznie wtedy, gdy rozmaz zostanie wykonany natychmiast po pobraniu,
albo:
- na antykoagulant – sól EDTA (zalecanym antykoagulantem jest K2EDTA), jeśli rozmazu nie można wykonać od razu po pobraniu[2][4].
Najlepsze rozmazy otrzymuje się z krwi natywnej[2], w praktyce jednak najczęściej krew pobierana jest na antykoagulant, próbkę przekazuje się do laboratorium, gdzie przygotowuje się preparat do badania mikroskopowego. W takiej sytuacji istotne jest zachowanie czasu jego przygotowania (rozmazania) maksymalnie do 3 godzin, aby można było właściwie ocenić komórki w rozmazie[2][4].
Przygotowanie preparatu
Wykonanie rozmazu
Do przygotowania rozmazu potrzebne są 2 szkiełka podstawowe (przedmiotowe), w tym co najmniej jedno ze ściętymi brzegami. Na szkiełko podstawowe w niedużej odległości od jednego z krótszych brzegów nanosi się kroplę krwi odpowiedniej wielkości, po czym niezwłocznie przykłada się pod kątem 30-45°[5][6] (40-45°[2]) szkiełko ze ściętymi brzegami („rozmazujące”) do szkiełka podstawowego zbierając naniesioną kroplę krwi (na rycinie: A), w taki sposób, aby cały materiał rozprzestrzenił się i wypełnił całą szczelinę między szkiełkami (na rycinie: B). Następnie szybkim, pewnym ruchem bez nacisku przesuwa się szkiełko „rozmazujące” w kierunku dalszego końca szkiełka przedmiotowego, ciągnąc ze sobą krew i uzyskując mierzący 3-4 cm[6][7] rozmaz (⅔ do ¾ długości szkiełka podstawowego[5])[2][5]. Rozmaz suszy się poprzez kilkukrotne szybkie ruchy preparatu w powietrzu i podpisuje danymi identyfikującymi pacjenta (na rycinie: C)[2][6]. Do zabezpieczania rozmazów krwi nie stosuje się szkiełek nakrywkowych[1][8]. Do barwienia przystępuje się – zależnie od źródła – w krótkim czasie po przygotowaniu rozmazu[5], tego samego dnia[6] lub po 24 godzinach suszenia[7].
Prawidłowo przygotowany rozmaz jest cienki, prawie jednolity, węższy i krótszy od szkiełka podstawowego, a jego najcieńsza część zakończona jest w postaci charakterystycznych „wąsów”[2][5][7]. Prawidłowe przygotowanie preparatu jest kluczowym czynnikiem warunkującym prawidłową ocenę krwinek i rzetelne wyniki[2][5]. Niemniej w pracy rutynowej nie wszystkie rozmazy są doskonałe, powinny jednak być na przynajmniej dobrym poziomie[5]. Czasem nawet rozmazy gorszej jakości pozwalają na właściwą ocenę krwinek, jednak innym razem uniemożliwiają poprawną ocenę komórek, czego efektem są błędne wyniki lub brak wyniku[5].
Barwienie
Aby uwidocznić cechy poszczególnych komórek krwi umożliwiające ich zróżnicowanie i ocenę budowy, stosuje się barwienia Wrighta lub Maya-Grünwalda–Giemsy (Pappenheima). W Polsce najczęściej stosuje się barwienie Maya-Grünwalda–Giemsy[6].
Barwniki Maya-Grünwalda i Giemsy dostępne są komercyjnie[6]. Barwienie przeprowadza się według zaleceń producenta. Istnieją również zautomatyzowane systemy do barwienia rozmazów krwi obwodowej[5][6].
Aby wykrywać szczególne cechy komórek krwi, korzysta się z barwień specjalnych, np. wybarwiających RNA retikulocytów[2].
Przeprowadzenie badania
Rozmaz krwi liczy się i ocenia w mikroskopie świetlnym w ok. ⅔ długości rozmazu, w której krwinki czerwone są luźno ułożone (w polu widzenia najwyżej pojedyncze erytrocyty leżą jeden na drugim). Pola widzenia zmienia się ruchem meandrowym („konika szachowego”), ponieważ leukocyty w rozmazie rozłożone są nierównomiernie[2][5][6].
Przyczyny nierównomiernego rozmieszczenia krwinek nie są w pełni poznane, zależą prawdopodobnie m.in. od zastosowanej techniki rozmazywania, lepkości krwi, napięcia powierzchniowego i wielkości krwinek. W środkowej części rozmazu znajdują się głównie erytrocyty o mniejszej średnicy oraz limfocyty, zaś na brzegach neutrofile, monocyty i większe erytrocyty. Leukocyty bliżej „wąsów” rozmazu (najcieńszego krańca) są znacznie rozpłaszczone, co umożliwia ich prawidłową identyfikację[1][2]. Wynika z tego, że obraz prawidłowo oglądanego rozmazu krwi jest artefaktem[2].
Do badania rozmazów krwi stosuje się powiększenia immersyjne ok. 1000× (obiektyw ok. 100×)[2][5]. W toku badania różnicuje się i zlicza 100 kolejno napotkanych nieuszkodzonych komórek jądrzastych z wyjątkiem erytroblastów. Jednocześnie ocenia się prawidłowość budowy (kształt, wielkość, wybarwienie, itd.) krwinek białych, czerwonych oraz płytkowych. Liczbę erytroblastów (normoblastów, jądrzastych krwinek czerwonych, NRBC, ang. nucleated red blood cells) podaje się na 100 zliczonych leukocytów[2][6][7].
W niektórych sytuacjach, jak przewlekła białaczka limfatyczna, zliczanie uszkodzonych komórek (tzn. cieni komórkowych Gumprechta) ma znaczenie kliniczne i nie może być pominięte[2].
Część oceny rozmazu krwi, która prowadzi do uzyskania liczby (odsetka) poszczególnych leukocytów, nazywa się leukogramem, leukocytogramem lub wzorem odsetkowym Schillinga. W praktyce komórki te zlicza się przy pomocy specjalnych sumatorów sygnalizujących dźwiękiem policzenie 100 krwinek[2].
W niektórych krajach stosuje się inne sposoby przygotowania preparatu i jego oceny, np. wykorzystując barwienie według Wrighta czy stosując 3 różne powiększenia przy ocenie rozmazu (obiektywy: 10×, 40×, 100×)[5][8].
Wzór odsetkowy Schillinga
Zwyczajowo wzór odsetkowy Schillinga (leukogram) wyraża się jako procent (%) poszczególnych populacji leukocytów. Zgodnie z układem SI wzór odsetkowy wyraża się w częściach jedności (jako ułamek)[2][6]. Zależność między jednostką konwencjonalną a SI jest następująca: 1% = 0,01.
| Wartości referencyjne leukogramu w poszczególnych grupach wiekowych.[9] Dokładne wartości referencyjne ustala laboratorium. Pominięto skalę ilustracji. | |||
| Niemowlęta | Dzieci | Dorośli | |
 Granulocyty obojętnochłonne (neutrofile) | 0-8% 0,00-0,08 | 3-6% 0,03-0,06 | 3-5% 0,03-0,05 |
 Granulocyty obojętnochłonne (neutrofile) | 17-60% 0,17-0,60 | 25-60% 0,25-0,60 | 50-70% 0,50-0,70 |
 Granulocyty kwasochłonne (eozynofile) | 1-5% 0,01-0,05 | 1-5% 0,01-0,05 | 2-4% 0,02-0,04 |
 Granulocyty zasadochłonne (bazofile) | 0-1% 0,00-0,01 | 0-1% 0,00-0,01 | 0-1% 0,00-0,01 |
 | 1-11% 0,01-0,11 | 1-6% 0,01-0,06 | 2-8% 0,02-0,08 |
 Limfocyty | 20-70% 0,20-0,70 | 25-50% 0,25-0,50 | 25-40% 0,25-0,40 |
Wśród populacji limfocytów wyróżnia się subpopulację limfocytów pobudzonych stanowiącą u osób zdrowych do 5% leukocytów[2].
Nieprawidłowości ilościowe krwinek białych
Zgodnie z zaleceniami National Committee for Clinical Laboratory Standards (obecnie CLSI) nie zaleca się stosowania wzoru odsetkowego do oceny zaburzeń ilościowych leukocytów[10].
| Nazewnictwo zmian ilościowych[2][6][11] | ||
| Populacja | Zmniejszenie odsetka populacji | Zwiększenie odsetka populacji |
| Granulocyty obojętnochłonne (neutrofile) | neutropenia względna | neutrocytoza (neutrofilia) względna |
| Granulocyty kwasochłonne (eozynofile) | eozynopenia względna | eozynocytoza (eozynofilia) względna |
| Granulocyty zasadochłonne (bazofile) | bazopenia względna | bazocytoza (bazofilia) względna |
| Monocyty | monocytopenia względna | monocytoza względna |
| Limfocyty | limfopenia względna | limfocytoza względna |
Nieprawidłowości jakościowe krwinek czerwonych, białych i płytkowych
Oceniając morfologię krwinek czerwonych (erytrogram) uwzględnia się ocenę zaburzeń:
- wielkości
- mikrocytoza – erytrocyty zbyt małej średnicy
- makrocytoza – erytrocyty zbyt dużej średnicy
- anizocytoza – jednocześnie występowanie krwinek małych i dużych (znacząca rozpiętość wielkości między krwinkami)
- barwy
- hipochromia (niedobarwliwość) – zmniejszone zabarwienie ze zwiększeniem przejaśnienia środkowego
- hiperchromia (nadbarwliwość) – silne wybarwienie erytrocytu z zanikiem przejaśnienia środkowego
- anizochromia – jednoczesne występowanie krwinek czerwonych hipo- i hiperchromicznych
- polichromatofilia (wielobarwliwość) – występowanie młodych form krwinek czerwonych o innym powinowactwie do barwników
- kształtu
- okrągły
- sferocytoza – erytrocyty bez centralnego przejaśnienia
- stomatocytoza – erytrocyty ze szczelinowatym przejaśnieniem
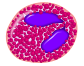
- podocytoza (kodocytoza, komórki tarczowate) – erytrocyty z przejaśnieniem w kształcie pierścienia
- wydłużony
- eliptocytoza (owalocytoza)
- dakrocytoza (lakrymocytoza) – erytrocyty w kształcie łez
- drepanocytoza (komórki sierpowate)
- kolczaste
- echinocytoza
- akantocytoza
- nieregularne
- fragmentocytoza – fragmenty erytrocytów
- okrągły
- obecność wtrętów wewnątrzkomórkowych
- nakrapianie zasadochłonne – agregaty rybosomów i pozostałości mitochondriów
- pierścienie Cabota – pozostałości wrzeciona kariokinetycznego
- ciałka Howella-Jolly'ego – pozostałości jądrowego DNA
- obecność pasożytów (m.in. w malarii i babeszjozie)
- rulonizację lub aglutynację erytrocytów[2][6][11][5][8][9][12]
Do nieprawidłowości w budowie leukocytów należą:
- w neutrofilach
- niepełna segmentacja jąder – jądra pałeczkowate lub dwupłatowe
- hipersegmentacja jąder – jądra podzielone na >5 segmentów
- makropolicytoza – olbrzymie neutrofile
- ziarnistości toksyczne
- wodniczki
- ciałka Doehlego
- w limfocytach
Przy ocenie krwinek płytkowych opisuje się występowanie płytek nieprawidłowo małych (mikrotrombocytozę) i nieprawidłowo dużych (makrotrombocytozę) oraz anizocytozę trombocytów. Zaznacza się również poikilocytozę płytek (nieprawidłowy kształt) i nieprawidłową barwliwość[2].
W rozmazie pozakomórkowo można znaleźć niektóre pasożyty, takie jak Loa loa, Trypanosoma spp., Wuchereria bancrofti i inne[5][12].
Nasilenie niektórych zmian, np. anizocytozy, opisuje się półilościowo przy pomocy skali od jednego do kilku plusów (np. od + do ++++) lub słownie (np. mierny/umiarkowany/znaczny)[8][13].
Zastosowanie i ograniczenia badania
Wskazania do wykonania badania
Pomimo rozwoju zautomatycznych badań morfologii krwi mikroskopowa ocena rozmazów krwi pozostaje bezcenna tak do oceny zmian morfologicznych krwinek oraz zróżnicowania nieprawidłowych leukocytów[14], jak i do weryfikacji sygnalizowanych przez analizator hematologiczny nieprawidłowości[15].
Ustalenie wskazań do badania rozmazu krwi jest problemem złożonym[15]. Międzynarodowe Towarzystwo Hematologii Laboratoryjnej (ISLH) wskazało m.in. następujące powody do przeprowadzenia badania mikroskopowego rozmazu krwi:
- pierwszorazowe badanie morfologii krwi u noworodka
- zmiany ilościowe w pierwszorazowym badaniu morfologicznych
- liczba leukocytów (WBC)
- liczba płytek krwi (PLT)
- >1000 G/L
- <100 G/L
- stężenie hemoglobiny
- >2 g/dL + górna granica normy dla płci i wieku
- <7 g/dL
- objętość krwinki czerwonej (MCV)
- <75 fL
- >105 fL
- rozpiętość rozkładu objętości erytrocytów (RDW) >22%
- neutrofile
- >20 G/L
- <1 G/L
- limfocyty >5 G/L (dorośli); >7 G/L (dzieci do 12 roku życia)
- monocyty >1,5 G/L (dorośli); >3 G/L (dzieci do 12 roku życia)
- eozynofile >2 G/L
- bazofile >0,5 G/L
- zmiany jakościowe sygnalizowane przez analizator (fragmentacja erytrocytów, atypowe limfocyty, NRBC, blasty, 2 populacje krwinek czerwonych, agregacja krwinek płytkowych, itp.)[15][16].
Szczegółowe wytyczne ISLH uwzględniają ponadto zmianę wyniku w czasie (porównanie delta check) oraz wynik wcześniejszego badania mikroskopowego[16].
Ograniczenia badania
Błąd metody
Do ograniczeń badania rozmazu krwi obwodowej należą: niedostateczna powtarzalność barwienia[2], nierównomierne rozmieszczenie krwinek na szkiełku, błędne zróżnicowanie leukocytów oraz błąd statystyczny[9]. Błąd statystyczny jest bardzo znaczny i zależy od liczby zliczonych komórek (jest tym mniejszy, im więcej komórek zróżnicowano)[2].
Błędy interpretacyjne
Zgodnie z zaleceniami NCCLS do oceny zaburzeń ilościowych leukocytów zaleca się stosowanie wartości bezwzględnych, a nie wzoru odsetkowego[10]. Posługiwanie się wartościami procentowymi należy do najczęstszych błędów interpretacyjnych[17]. Znając leukocytozę, wartości procentowe można przeliczyć na wartości bezwzględne i dopiero wtedy interpretować[17], jednak wynik tej operacji jest obarczony znacznym błędem wynikającym ze skumulowania się niedokładności oznaczenia ogólnej liczby leukocytów oraz mikroskopowego określenia wzoru odsetkowego[2].
Przypisy
- ↑ a b c d e f Marcel Bessis: Blood Smears Reinterpreted (wydanie elektroniczne). Berlin, Heidelberg: Springer, 1977, s. 217-229. ISBN 978-3-642-66094-8. (ang.).
- ↑ a b c d e f g h i j k l m n o p q r s t u v w x y z Henryk Bomski: Podstawowe laboratoryjne badania hematologiczne. Warszawa: Wydawnictwo Lekarskie PZWL, 1995, s. 186-192. ISBN 83-200-1918-4. (pol.).
- ↑ Giemsa G. Eine Vereinfachung und Vervollkommnung meiner Methylenazur-Methylenblau-Eosin-Färbemethode zur Erzielung der Romanowsky-Nochtschen Chromatinfärbung. „Centralbl f Bakt etc”. 37, s. 308–311, 1904. (niem.).
- ↑ a b W. G. Guder, S. Narayanan, H. wisser, B. Zawta: Próbki : od pacjenta do laboratorium : wpływ zmienności przedanalitycznej na jakość wyników badań laboratoryjnych. s. 53, 77-79. ISBN 978-83-62283-99-6. (pol.).
- ↑ a b c d e f g h i j k l m n o Jacqueline H. Carr, Bernadette F. Rodak: Atlas hematologii klinicznej. Wrocław: Elsevier Urban & Partner, 2011, s. 1-256. ISBN 978-83-7609-215-7. (pol.).
- ↑ a b c d e f g h i j k l Bożena Mariańska, Jadwiga Fabijańska-Mitek, Jerzy Windyga: Badania laboratoryjne w hematologii. Podręcznik dla słuchaczy studiów medycznych. Warszawa: Wydawnictwo Lekarskie PZWL, 2006, s. 110-113. ISBN 83-200-3442-6. (pol.).
- ↑ a b c d Biochemia kliniczna i analityka : podręcznik dla słuchaczy medycznych studiów zawodowych wydziałów analityki medycznej. Stefan Angielski (red.). Warszawa: Państwowy Zakład Wydawnictw Lekarskich, 1990, s. 582-584. ISBN 83-200-1457-3. (pol.).
- ↑ a b c d Gillian Rozenberg: Przypadki w hematologii laboratoryjnej. Wrocław: Elsevier Urban & Parner, 2012, s. 1-23. ISBN 978-83-7609-793-0. (pol.).
- ↑ a b c Aldona Dembińska-Kieć, Jerzy W. Naskalski (red.): Diagnostyka laboratoryjna z elementami biochemii klinicznej. Wrocław: Urban & Partner, 2005 (dodruk), s. 952-953. ISBN 83-87944-33-5. (pol.).
- ↑ a b Andrzej Szczeklik (red.): Choroby wewnętrzne: podręcznik multimedialny oparty na zasadach EBM. [T. 2]. Kraków: Medycyna Praktyczna, 2006, s. 1410. ISBN 83-7430-069-8. (pol.).
- ↑ a b Anna Dmoszyńska, Tadeusz Robak (red.): Podstawy hematologii. Lublin: Czelej, 2003, s. 129-154. ISBN 83-88063-94-4. (pol.).
- ↑ a b Jacques B. Wallach: Interpretacja badań laboratoryjnych. Warszawa: MediPage, 2011. ISBN 978-83-61104-38-4. (pol.).
- ↑ G. Gulati, J. Song, AD. Florea, J. Gong. Purpose and criteria for blood smear scan, blood smear examination, and blood smear review.. „Ann Lab Med”. 33 (1), s. 1-7, Jan 2013. DOI: 10.3343/alm.2013.33.1.1. PMID: 23301216. (ang.).
- ↑ Choroby wewnętrzne Davidsona. T. 3. Wrocław: Elsevier Urban & Partner, 2012, s. 936. ISBN 978-83-7609-094-8. (ang.).
- ↑ a b c Krzysztof Lewandowski. Wskazania do mikroskopowej oceny rozmazu krwi obwodowej i aktualne możliwości przeprowadzania kontroli jakości tego badania. „IN VITRO EXPLORER Przegląd medycyny laboratoryjnej”. 10 (1), s. 30-33, 2010. IN VITRO EXPLORER HORIBA ABX Sp. z o.o. ISSN 1732–9752. [dostęp 2013-04-17]. (pol.).
- ↑ a b International Consensus Group for Hematology Review: Consensus Guidelines: Preface. [dostęp 2013-04-27]. (ang.).
- ↑ a b Wiesław Wiktor Jędrzejczak. Interpretacja wyniku badania morfologii krwi. „IN VITRO EXPLORER Przegląd medycyny laboratoryjnej”. 11 (1), s. 16-24, 2011. IN VITRO EXPLORER HORIBA ABX Sp. z o.o. ISSN 1732–9752. [dostęp 2013-04-17]. (pol.).
![]() Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Media użyte na tej stronie
The Star of Life, medical symbol used on some ambulances.
Star of Life was designed/created by a National Highway Traffic Safety Administration (US Gov) employee and is thus in the public domain.Autor: Dr Graham Beards, Licencja: CC BY-SA 3.0
Human red blood cells (erythrocytes) with target cell morphology seen in haematological disorders
Ring stage of Plasmodium falciparum in human red blood cells
Autor: Reytan, Licencja: CC BY-SA 3.0
Rozmaz krwi (włośniczkowej natywnej), niebarwiony.
Autor: Ed Uthman from Houston, TX, USA, Licencja: CC BY-SA 2.0
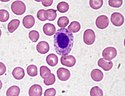
90-year-old male with moderate macrocytic anemia, severe thrombocytopenia, and abnormal neutrophil nuclear morphology. Most likely this is an acquired "pelgeroid" dysplastic feature, rather than a true Pelger-Huet anomay.
Autor: Dr Graham Beards, Licencja: CC BY-SA 3.0
Sickle-cell disease is a genetic blood disorder characterized by red blood cells that assume an abnormal, rigid, sickle shape