Zaburzenia rytmu serca
 | |
| ICD-10 | I47 |
|---|---|
| I47.0 | Komorowe zaburzenia rytmu typu fali nawrotowej (reentry) |
| I47.1 | Częstoskurcz nadkomorowy |
| I47.2 | Częstoskurcz komorowy |
| I47.9 | Częstoskurcz napadowy, nieokreślony |
| ICD-10 | I48 |
| ICD-10 | I49 |
| I49.0 | Migotanie i trzepotanie komór |
| I49.1 | Przedwczesna depolaryzacja przedsionkowa (pobudzenie przedsionkowe) |
| I49.2 | Przedwczesna depolaryzacja (pobudzenie) z łącza przedsionkowo-komorowego |
| I49.3 | Przedwczesna depolaryzacja (pobudzenie) komór |
| I49.4 | Inne i nieokreślone przedwczesne depolaryzacje (pobudzenia) |
| I49.5 | Zespół chorej zatoki |
| I49.8 | Inne określone zaburzenia rytmu serca |
| I49.9 | Zaburzenia rytmu serca, nieokreślone |
Zaburzenie rytmu serca, arytmia, dysrytmia, niemiarowość serca – stan, w którym skurcze mięśnia sercowego są nieregularne, a ich częstotliwość wychodzi poza bezpieczny zakres 60–100 uderzeń na minutę. Zaburzenia rytmu serca są spowodowane nieprawidłowym wytwarzaniem bodźców albo nieprawidłowym ich przewodzeniem. Czasami obydwa te zaburzenia występują jednocześnie. Stan taki często stanowić może zagrożenie dla życia, chociaż nie jest to regułą[1][2].
Podstawowymi mechanizmami odpowiedzialnymi za występowanie zaburzeń rytmu są krążące fale nawrotne (ang. reentry) i zaburzenia automatyzmu. Normalny rytm pracy serca jest wyznaczany przez węzeł zatokowy. Jeżeli węzeł zatokowo-przedsionkowy nie funkcjonuje prawidłowo, może to prowadzić do aktywizacji drugorzędowych ośrodków pobudzenia i w efekcie do zmiany rytmu serca[3].
Istotne znaczenie mają też drogi przewodzenia impulsu z ośrodka pobudzenia: przy ich nieprawidłowej funkcji lub gdy istnieją dodatkowe drogi przewodzenia, może dochodzić do zaburzeń rytmu serca.
Nie każda arytmia jest patologicznym objawem. Tzw. niemiarowość oddechowa spotykana jest u dzieci i młodzieży w okresie pokwitania (ich tętno przyśpiesza w czasie wdechu, a znacznie zwalnia w czasie wydechu)[1].
Klasyfikacja zaburzeń rytmu serca
Zaburzenia rytmu serca są zwykle podzielone ze względu na miejsce ich powstania (przedsionek, komora, powstawanie wzbudzenia i układ przewodzący)[4].
Dalsze opcje podziału są następujące:
- frekwencja (częstotliwość) bicia serca: bradykardia (mniej niż 60 uderzeń na minutę u dorosłych) lub szybkie bicie serca (tachykardia)
- niebezpieczeństwo: niewielkie w przypadku stabilnego układu krążenia i duże w przypadku niestabilnego układu krążenia mogącego być potencjalnie niebezpieczne dla życia[5]
- mechanizm: wrodzone (dodatkowe drogi przewodzenia lub ogniskowe tworzenie impulsów, pobudzenie okrężne, choroby mięśnia sercowego, choroby kanałów jonowych) lub nabyte (choroba niedokrwienna serca, kardiomiopatia przerostowa, kardiomiopatia rozstrzeniowa)
- miejsce pochodzenia: arytmia nadkomorowa (tachykardia nadkomorowa/skurcze dodatkowe nadkomorowe) lub arytmia komorowa (tachykardia komorowa/skurcze dodatkowe komorowe)
- kryteria EKG: szerokość i wygląd zespołu QRS, regularny lub nieregularny rytm przedsionkowy i komorowy.
- początek: nagła (napadowa) lub wolno narastająca arytmia serca
- czas trwania: nieutrzymujący się (mniej niż 30 sekund) lub utrzymujący się[5]
Pochodzenie zaburzeń
Przedsionek – nadkomorowe zaburzenia rytmu serca
- skurcz dodatkowy nadkomorowy
- trzepotanie przedsionków
- migotanie przedsionków jest wynikiem chaotycznego skurczu kardiomiocytów przedsionka, w wyniku czego nie dochodzi do właściwego skurczu i efektu hemodynamicznego w postaci dopełnienia komór serca. Migotanie przedsionków zazwyczaj wskazuje na poważniejsze zaburzenia będące ich przyczyną i powinno być ocenione przez lekarza. Na ogół nie jest to natomiast typowy stan bezpośrednio zagrażający życiu[6]
- tachykardia nadkomorowa
- blok przewodnictwa przedsionkowo-komorowego (SA-Block)
Komory serca – komorowe zaburzenia rytmu serca
- skurcz dodatkowy komorowy
- tachykardia komorowa, postać szczególna: Torsade de pointes
- trzepotanie komór
- migotanie komór – jest zawsze stanem bezpośredniego zagrożenia życia. Bez właściwego postępowania medycznego migotanie komór prowadzi do śmierci w ciągu kilku minut. Podczas migotania komór ustaje efektywne pompowanie krwi.
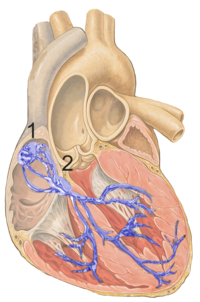
Układ bodźcotwórczo-przewodzący serca
- zespół chorego węzła zatokowo-przedsionkowego – (Sick-Sinus-Syndrom, SSS), np.: Brady-tachy-Syndrom
- zespół zatoki szyjnej
- blok przewodnictwa przedsionkowo-komorowego (AV-Block)
- pobudzenie nawrotne (AVNRT)
- zespół Wolffa-Parkinsona-White’a (WPW-Syndrom)
- częstoskurcz komorowy
Rozpoznanie
Arytmie są często wykrywane za pomocą niespecyficznych środków, takich jak: wywiad lekarski, osłuchiwanie tonów serca stetoskopem, a także pośrednio przez badanie tętna obwodowego. Te sposoby zazwyczaj nie mogą zdiagnozować konkretnych arytmii, ale dają określenie pracy serca oraz wskazują czy rytm jest regularny, czy nie. Nie każda czynność elektryczna daje skurcz, który byłby słyszalny czy wyczuwalny na obwodzie jako fala tętna i dlatego pobudzenia przedwczesne lub niedające prawidłowego cyklu pracy serca są odbierane jako „opuszczone” skurcze[1].
Najprostszą specyficzną metodą diagnostyczną dającą ocenę rytmu serca jest elektrokardiogram (EKG), w którym analizuje się morfologię zmian. Do wykrycia krótkotrwałych i nieprzewidywalnych arytmii, stosuje się monitorowanie holterowskie, będące ciągłym (24-godzinnym) zapisem EKG.
Stosowane jest także monitorowanie ekg przez telefon stacjonarny lub komórkowy. Różni się od monitorowania holterowskiego tym, że pacjent dzwoni wtedy, gdy czuje niepokój i nie jest ograniczony okresem 24 godzinnym.
Elektrokardiogram obrazuje jedynie elektryczną aktywność serca. Przy PEA w badaniu EKG może nie być zaburzeń, a serce nie wykazuje czynności hemodynamicznej.
Częstość pracy serca
Nieprawidłowa częstość pracy serca może oznaczać pracę zbyt szybką lub zbyt wolną.
- Tachykardia
- Tempo bicia serca ponad 100 uderzeń na minutę nosi nazwę tachykardii[7][8]. Wraz z narastaniem wysiłku fizycznego węzeł zatokowy zwiększa swoją częstość wyładowań, aby przyspieszyć pracę serca. Rozwijające się wówczas szybkie tempo fizjologiczne nosi nazwę tachykardii zatokowej. Arytmie, które są spowodowane nieprawidłowo szybką aktywnością elektryczną mogą spowodować tachykardie, które są niebezpieczne. Praca komór serca w takim tempie przez dłuższy czas może powodować szkodliwe efekty. Niektórzy mogą odczuwać tachykardię jako mocne bicie serca nazywane popularnie kołataniem. Jeśli tachykardia obniża ciśnienie krwi, to może spowodować zawroty głowy, a nawet omdlenie.
- Większość tachykardii nie jest niebezpieczna. Każdy czynnik podnoszący poziom adrenaliny lub wzmagający jej działanie może spowodować przyspieszenie pracę serca i wywołać tachykardię z towarzyszącym uczuciem kołatania. Do przyczyn mogą należeć także: stres, wchłonięte lub wstrzyknięte do układu krwionośnego substancje (np. kofeina, alkohol, steroidy, technicznie produkowane aminokwasy, HMB i inne suplementy kulturystyczne), nadmiar hormonów tarczycy w jej nadczynności[1].
- Bradykardia
- Zbyt wolny rytm (poniżej 50 w czasie czuwania) nosi nazwę bradykardii i zazwyczaj nie zagraża życiu, ale może dawać objawy niepożądane i wtedy konieczne bywa wszczepienie stałego rozrusznika.
Bigeminia komorowa
Jest stanem, kiedy po prawidłowym skurczu przedsionków oraz komór (pobudzenie zatokowe) następuje dodatkowy skurcz komór. Najczęściej powodem tego skurczu jest obecność pobudzenia ektopowego, to znaczy miejsca w ścianie komory, w którym impuls elektryczny „zapętla się” i generuje kolejny skurcz komór. Chory może odczuwać kołatanie, dyskomfort w klatce piersiowej, mocne lub nierytmiczne uderzenia serca.
W zapisie ekg występują po sobie dwa zespoły QRS. Pierwszy jest wąski (poniżej 120 ms) i odpowiada on prawidłowemu rytmowi zatokowemu. Drugi jest znacznie szerszy i odpowiada on skurczowi bigemicznemu (skurcz taki rozprzestrzenia się bez wykorzystania układu bodźcoprzewodzącego, więc wolniej, stąd jego obraz na EKG jest wydłużony).
Leczenie polega na podawaniu leków antyarytmicznych, lub – w bardziej zaawansowanych przypadkach – na ablacji miejsca generującego nieprawidłowy rytm serca.
Terapie antyarytmiczne
Leczenie farmakologiczne – najczęściej stosowane leki to: adenozyna (spowalnia szybką akcję serca), atropina (w przypadku bradykardii), beta-blokery (stosowane w celu zwolnienia tętna lub zapobiegania powtarzającym się epizodom arytmii. Beta-blokery mogą powodować problemy z trawieniem, problemy ze snem i dysfunkcje seksualne oraz mogą pogorszyć niektóre zaburzenia przewodzenia), leki przeciwkrzepliwe, blokery kanału wapniowego (zwalniają szybkie tętno), naparstnica (Digitalis lub digoksyna) (w leczeniu szybkiego tętna. Ten lek może powodować nudności i może wywoływać arytmie.), blokery kanału potasowego i/lub sodowego (zwalniają akcję serca. Mogą zwiększać ryzyko nagłego zatrzymania akcji serca u osób z chorobami serca)[4].
Terapia elektrycznością – w przypadku nieskutecznego leczenia farmakologicznego stosuje się takie zabiegi jak kardiowersja i defibrylacja. Kardiowersja jest zastosowaniem prądu elektrycznego biegnącego poprzez klatkę piersiową w przypadku częstoskurczu nadkomorowego lub napadowego częstoskurczu komorowego. Defibrylacja różni się od kardiowersji tym, że stosuje się ją w migotaniu komór lub w częstoskurczu komorowym bez tętna, a także użyciem większego ładunku elektrycznego. W przypadku kardiowersji pacjent jest poddawany działaniu leków o działaniu sedatywnym, natomiast defibrylacja jest stosowana przy utraconej świadomości i nie ma potrzeby zastosowania sedacji[4].
W ramach leczenia arytmii stosuje się również kardiostymulację. Czasowe użycie rozruszników stosuje się przy bradykardii z powodu przedawkowania leków, a także zawale serca, podczas których czasową elektrodę wprowdza się najczęściej przez nakłucie żyły szyjnej, a rozrusznik pozostaje na zewnątrz. Kardiostymulator (rozrusznik) na stałe jest wszczepiany pod skórę u pacjentów, u których schorzenie będące przyczyną bradykardii nie daje się usunąć. Prowadzone są prace nad stworzeniem biologicznego rozrusznika polegające na wprowadzeniu odpowiedniego genu do komorowych komórek serca, który przeprogramuje je w komórki mogące wysyłać impulsy elektryczne o odpowiedniej sile i częstości[2][4].
W niektórych przypadkach w celu w pracowni hemodynamicznej wykonuje się ablację miejsca generującego nieprawidłowy rytm serca[9].
Zobacz też
Przypisy
- ↑ a b c d Ewa Jaszczyszyn, Bernard Panaszek – Podstawy elektrofizjologiczne, przyczyny i klasyfikacja zaburzeń rytmu serca – implikacje rokownicze i terapeutyczne. Family Medicine & Primary Care Review 2013; 15, 4: 573–580, https://studylibpl.com/doc/797838/podstawy-elektrofizjologiczne--przyczyny-i-klasyfikacja-z...
- ↑ a b Marban E, cho Hc. creation of a biological pacemaker by gene- or cell-based approaches. Med Biol Eng Comput 2007; 45: 133–144, data dostępu = 2022-02-02, https://www.science.org/doi/abs/10.1126/scitranslmed.3008681?sid=c52dc2cf-40cd-443a-8f3d-135c9b58b828.
- ↑ Opolski G, karpiński G, Filipiak k. Podstawy elektrofizjologicznych zaburzeń rytmu. w: Zaburzenia rytmu serca w praktyce lekarza rodzinnego. warszawa: Hexal Polska; 2002: 3–4.
- ↑ a b c d Arrhythmia.. www.nhlbi.nih.gov. [dostęp 2022-02-02].
- ↑ a b Anne Paschen: Herz. w: Jörg Braun, Roland Preuss (Hrsg.): Klinikleitfaden Intensivmedizin. 9. Auflage. Elsevier, München 2016,s. 224, język niem, ISBN 978-3-437-23763-8.
- ↑ Deirdre A. Lane, Flemming Skjøth, Gregory Y. H. Lip, Torben B. Larsen, Dipak Kotecha. Temporal Trends in Incidence, Prevalence, and Mortality of Atrial Fibrillation in Primary Care. J Am Heart Assoc, 2017, 6, 5.. ahajournals.org. [dostęp 2022-01-14].
- ↑ Medycyna wewnętrzna. Repetytorium dla studentów medycyny i lekarzy. Gerd Herold (red.). Wyd. IV. Warszawa: Wydawnictwo Lekarskie PZWL, 2004, s. 308. ISBN 83-200-3018-8.
- ↑ Andrew R. Houghton, David Gray: EKG – jasno i zrozumiale. Wyd. II. 2005, s. 43. ISBN 83-88778-86-2.
- ↑ How Are Arrhythmias Diagnosed?. web.archive.org. [dostęp 2022-02-02].
Bibliografia
- Ściborski Cezary, Pasierski Tomasz. Najczęściej spotykane zaburzenia rytmu serca. w: Kardiologia dla lekarzy rodzinnych. Warszawa: PZWL; 2001: 208–228, ISBN 83-200-2555-9.
![]() Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Media użyte na tej stronie
The Star of Life, medical symbol used on some ambulances.
Star of Life was designed/created by a National Highway Traffic Safety Administration (US Gov) employee and is thus in the public domain.