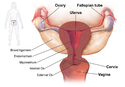
Zapalenie narządów miednicy mniejszej
| ||
 Żeński układ płciowy z zaznaczonymi lokalizacjami zapalenia narządów miednicy mniejszej | ||
| ICD-10 | N70 Zapalenie jajowodów i jajników | |
| ICD-10 | N71 Choroby zapalne macicy, z wyłączeniem szyjki | |
| ICD-10 | N72 Zapalenie szyjki macicy | |
| ICD-10 | N73 Inne choroby zapalne miednicy u kobiet | |
| ICD-10 | N74 Choroba zapalna miednicy u kobiet w przebiegu chorób sklasyfikowanych gdzie indziej | |
| ICD-10 | N75 Choroby gruczołu Bartholina | |
| ICD-10 | N76 Inne zapalenia pochwy i sromu | |
| ICD-10 | N77 Owrzodzenia i zmiany zapalne pochwy i sromu w przebiegu chorób sklasyfikowanych gdzie indziej | |
Zapalenie narządów miednicy mniejszej, zapalenie przydatków (ang. pelvic inflammatory disease, PID) – jest to grupa chorób zapalnych górnej części żeńskiego układu rozrodczego obejmująca zapalenie błony śluzowej macicy, zapalenia jajowodu i jajnika, ropień jajowodowo-jajnikowy i zapalenie otrzewnej miednicy[1][2]. Jest to jedna z najczęstszych chorób zakaźnych u nieciężarnych kobiet w wieku reprodukcyjnym. Typowo jest to zakażenie drogą wstępującą mikroorganizmami z pochwy przedostającymi się do wyżej położonych struktur. Zapalenie charakteryzuje się szeroką rozpiętością objawów, może pozostawać niemal bezobjawowe, może też być przyczyną choroby o ciężkim przebiegu. Zakażenie jest związane z poważnymi powikłaniami długoterminowymi obejmującymi niepłodność, ciążę ektopową i przewlekły ból w miednicy[2]. Ze względu na niecharakterystyczny obraz kliniczny i możliwy ciężki przebieg choroby zapalenie narządów miednicy mniejszej różnicuje się z chorobami prowadzącymi do ostrego brzucha. Definicja zapalenia narządów miednicy mniejszej zastępuje pojęcie zapalenia przydatków, które jest pojęciem nieprecyzyjnym[3].
Objawy
Zapalenie narządów miednicy mniejszej często przebiega bezobjawowo. Gdy objawy są obecne, to wykazują one niską czułość i swoistość w porównaniu do diagnostyki laparoskopowej[4]:
- ból w podbrzuszu, zwykle obustronny,
- głęboka dyspareunia (ból podczas stosunku płciowego),
- nieprawidłowe krwawienie z dróg rodnych, w tym krwawienie międzymiesiączkowe, krwawienie po stosunku płciowym, obfite krwawienia miesięczne,
- upławy – nieprawidłowa wydzielina z dróg rodnych związana z zapaleniem szyjki macicy, zapaleniem błony śluzowej macicy lub zapaleniem pochwy (waginoza).
W badaniu fizykalnym stwierdza się[4]:
- tkliwość brzucha w podbrzuszu podczas palpacji,
- tkliwość przydatków podczas badania dwuręcznego,
- tkliwość szyjki macicy podczas poruszania w trakcie badania dwuręcznego,
- gorączkę
Etiologia
Zapalenie narządów miednicy mniejszej jest efektem wstępującego zakażenia bakteriami pochodzącymi z szyjki macicy lub pochwy, które rozprzestrzeniają się z dolnego odcinka narządu rodnego do górnego odcinka. Dawniej głównym czynnikiem etiologicznym było zakażenie dwoinką rzeżączki (Neisseria gonorrhoeae), kiedy jednak nastąpił spadek zapadalności na rzeżączkę, bakteria częściowo utraciła na znaczeniu jako czynnik sprawczy. Obecnie etiologia ostrego zapalenia narządów miednicy mniejszej jest wielobakteryjna, przy czym wciąż ważną rolę pełni dwoinka rzeżączki[2][5].
Do czynników etiologicznych ostrego zapalenia narządów miednicy mniejszej zalicza się: Neisseria gonorrhoeae, Chlamydia trachomatis, Mycoplasma genitalium i inne mykoplazmy, Prevotella spp., Peptostreptococcus spp., Gardnerella vaginalis, Escherichia coli, Haemophilus influenzae i paciorkowce tlenowe (głównie Streptococcus pyogenes, Streptococcus agalactiae)[2].
Udział poszczególnych czynników zakaźnych różni się w poszczególnych badaniach w różnych populacjach. Przyjmuje się, że Neisseria gonorrhoeae i Chlamydia trachomatis stanowią około 50% przypadków PID, a pozostała część zakażeń jest spowodowana przez różne bakterie beztlenowe i tlenowe (flora mieszana)[1].
Czynniki ryzyka
Do czynników ryzyka zachorowania na zapalenie narządów miednicy mniejszej zaliczają się[4]:
- młody wiek,
- wielu partnerów seksualnych,
- zmiana partnera seksualnego w ciągu ostatnich 3 miesięcy,
- pozytywny wywiad w kierunku chorób przenoszonych drogą płciową,
- aborcja metodą chirurgiczną,
- wprowadzenie wkładki wewnątrzmacicznej w ciągu ostatnich 6 tygodni,
- histerosalpingografia,
- zapłodnienie pozaustrojowe.
Stosowanie doustnej antykoncepcji wiąże się z niższym ryzykiem klinicznego zapalenia narządów miednicy mniejszej. Nie jest jasne, czy jest to związane ze zmniejszaniem objawów choroby i wtórnym zmniejszeniem wykrywalności, czy faktycznej redukcji zakażeń[5][6].
Epidemiologia
Częstość występowania choroby jest wtórna do zapadalności na choroby przenoszone drogą płciową[7]. Dokładne szacunki rozprzestrzenienia choroby są nieznane ze względu na częsty bezobjawowy przebieg i trudności w jej rozpoznaniu. Ogólnie obserwuje się systematyczny spadek zachorowań na PID[1], co jest wtórne do lepszej wykrywalności zakażeń przenoszonych drogą płciową i skutecznego zwalczania tych zakażeń, nim dojdzie do zajęcia głębszych struktur[5][8].
Powikłania
- ropień jajnikowo-jajowodowy – jest to masa zapalna obejmująca jajnik, jajowód, rzadziej również otaczające narządy miednicy[9]. Zazwyczaj ropień jest późnym powikłaniem PID[9]. Pęknięcie ropnia może być przyczyną rozlanego zapalenia otrzewnej i sepsy, która jest stanem zagrożenia życia. Niepęknięty ropień nie daje objawów odróżniających go od zapalenia jajowodu czy błony śluzowej macicy. W obrazie choroby może występować gorączka, leukocytoza powyżej 10 000/µl, nudności, przewlekły ból okolicy brzuszno-miedniczej. W badaniu fizykalnym może występować wyczuwalna masa w rzucie przydatków lub znaczny ból ograniczający badanie. Ostry przebieg zapalenia narządów miednicy mniejszej lub brak odpowiedzi klinicznej na antybiotykoterapię może przemawiać za ropniem jajnikowo-jajowodowym[5].
- zapalenie otrzewnej – może stanowić pewne kontinuum postępującego zakażenia od zapalenia szyjki macicy, zapalenia błony śluzowej macicy, zapalenia jajowodu i ostatecznie do ograniczonego zapalenia otrzewnej miedniczej[10]. W wyniku pęknięcia ropnia jajnikowo-jajowodowego rozwija się znacznie groźniejsze rozlane zapalenie otrzewnej, które wiąże się z 3-8% śmiertelnością[11]. Zapalenie otrzewnej w wyniku zapalenia narządów miednicy mniejszej jest jedną z przyczyn ostrego brzucha[12].
- niepłodność – jest związana przede wszystkim z uszkodzeniem jajowodów. Szacuje się, że zapalenie narządów miednicy mniejszej jest ważną przyczyną niepłodności i szacuje się, że przyczynia się do przynajmniej 15% przypadków tego problemu w Stanach Zjednoczonych[13]. Ryzyko niepłodności wzrasta wraz z ciężkością zakażenia, a szczególnie z ilością nawrotów. Niepłodność pojawia się w 8% przypadków pierwszego epizodu PID, jednak w przypadku nawrotu choroby ryzyko to wynosi 20%, a po trzecim nawrocie PID pojawia się już w 40% przypadków[14]. Opóźnienie leczenia PID zwiększa ryzyko tego powikłania[15]. Większe ryzyko niepłodności niesie ze sobą zakażenie niegonokokowe niż dwoinką rzeżączki[14]. Jednak również bezobjawowe zapalenie narządów miednicy mniejszej może być powodem niepłodności[13].
- ciąża ektopowa – zapalenie narządów miednicy mniejszej siedmiokrotnie zwiększa ryzyko wystąpienia ciąży ektopowej[16]. Zwiększone ryzyko jest spowodowane przede wszystkim uszkodzeniem przez proces zapalny jajowodów, a także uszkodzeniem pozostałych przydatków i struktur miednicy mniejszej[17]. Jest ono przyczyną zapalenia jajowodów, które z kolei skutkuje zwłóknieniem, zrostami i utworzeniem uchyłków[18]. Ryzyko znacząco zwiększa się wraz z długością trwania nieleczonego zakażenia[17].
- zespół Fitz-Hugh-Curtisa – w wyniku szerzenia się zakażenia z narządów miednicy mniejszej na przeponową powierzchnię wątroby dochodzi do zapalenia torebki wątroby i ograniczonego zapalenia otrzewnej. Sam miąższ wątroby nie ulega uszkodzeniu. W fazie ostrej występuje ból w prawym podżebrzu i obrona mięśniowa. Stan przypomina znacznie częstsze zapalenie pęcherzyka żółciowego, odmiedniczkowe zapalenie nerek lub zapalenie opłucnej. Następstwem zespołu są zrosty otrzewnowe[19]. Szacuje się, że ten zespół komplikuje 1-10% przypadków zapalenia narządów miednicy mniejszej[11].
- przewlekły ból brzucha – zapalenie narządów miednicy mniejszej jest przyczyną nawracającego bólu brzucha, który może pojawiać się przez kilka miesięcy do kilku lat po zakażeniu. Blizny w obrębie jajników lub innych narządów miednicy mogą być przyczyną bólu podczas owulacji lub podczas stosunku[15].
- nawrotowe zapalenie narządów miednicy mniejszej[4].
Kryteria rozpoznania
| Kryteria minimalne | Kryteria dodatkowe | Kryteria definitywne |
| Tkliwość przydatków, Tkliwość macicy, Tkliwość szyjki macicy podczas poruszania w badaniu ginekologicznym. | Nieprawidłowa wydzielina z pochwy lub upławy >10 leukocytów w polu widzenia w badaniu mikroskopowym wydzieliny z pochwy rozcieńczonej 0,9% roztworem NaCl, Temperatura >38,3 °C, Podwyższone OB, Podwyższone CRP, Podwyższona ilość leukocytów >10 000 komórek/μl, Laboratoryjny dowód na obecność zakażenia Neisseria gonorrhoaea lub Chlamydia trachomatis. | Histopatologiczne rozpoznanie zapalenia Laparoskopowe rozpoznanie zapalenia, Ultrasonograficzne rozpoznanie zapalenia, W badaniach obrazowych pogrubiony wypełniony płynem jajowód z lub bez wolnego płynu w miednicy lub rozpoznanie ropnia jajnikowo-jajowodowego. |
Rozpoznanie
Rozpoznanie zapalenia narządów miednicy mniejszej jest stawiane na podstawie obrazu klinicznego i kryteriów rozpoznania według CDC. Zwykle dodatkowe badania nie są konieczne i są używane pomocniczo w przypadku wątpliwości diagnostycznych lub do oceny nasilenia choroby[5]. Bardziej skomplikowana diagnostyka i badania inwazyjne mogą nie przynosić spodziewanych korzyści chorej i narażać na niepotrzebną zachorowalność związaną z leczeniem. W związku z tym PID rozpoznaje się podstawie kryteriów klinicznych opartych na badaniu ginekologicznym, diagnostyce mikrobiologicznej i prostych badaniach laboratoryjnych[1].
Zapalenie narządów miednicy mniejszej rozpoznaje się u aktywnych seksualnie kobiet, jeśli w badaniu dwuręcznym stwierdzi się co najmniej jeden z następujących objawów[1]:
- bolesność szyjki macicy podczas poruszania,
- bolesność macicy,
- bolesność przydatków.
Minimalne kryteria CDC rozpoznania charakteryzują się wysoką czułością, ale niską swoistością. Jest to podyktowane koniecznością rozpoznania i zakwalifikowania do leczenia możliwie wszystkich przypadków choroby, co pozwoli zredukować ryzyko powstania powikłań[5].
Rozpoznanie jest trudne ze względu na szeroką rozpiętość obrazu klinicznego. Znaczna część chorych jest bezobjawowa lub występują u nich subtelne albo niespecyficzne objawy[1]. Z drugiej strony opóźnienie rozpoznania i rozpoczęcia leczenia sprzyja wystąpieniu późnych powikłań takich jak niepłodność i ciąża ektopowa[1]. Zaleca się utrzymywanie niskiego progu rozpoznawania zapalenia narządów miednicy mniejszej i kwalifikowania do leczenia[1]. Zapalenie narządów miednicy mniejszej powinno być uwzględnione w diagnostyce różnicowej ostrego brzucha[5].
Kluczowe znaczenie dla rozpoznania ma dwuręczne badanie ginekologiczne oraz ocena narządu rodnego za pomocą wziernika. Podczas palpacji brzucha ocenia się bolesność w rzucie przydatków i macicy, a także obecność wyczuwalnej masy (guza). W badaniu we wziernikach ocenia się kruchość błony śluzowej oraz bolesność podczas poruszania szyjką macicy oraz obecność śluzowo-ropnej wydzieliny[5]. Brak wydzieliny śluzowo-ropnej w drogach rodnych wykazuje dobrą ujemną wartość predykcyjną (ułatwia wykluczenie PID), jednak sama obecność ropy jest niespecyficzna dla tej choroby[4]. Pobiera się wymazy z szyjki macicy, pochwy i cewki moczowej celem wykonania diagnostyki mikrobiologicznej[5]. Pozwalają one potwierdzić lub wykluczyć zakażenie Neisseria gonorrhoeae, Chlamydia trachomatis oraz obecność bakteryjnego zapalenia pochwy (waginoza bakteryjna)[5]. Ujemny wynik nie wyklucza PID[4].
Wymaz rozcieńczony w 0,9% roztworu chlorku sodu ocenia się również pod kątem liczby limfocytów w polu widzenia, ich brak przemawia przeciwko rozpoznaniu[20].
Laparoskopia jest najbardziej czułą metodą w wykrywaniu zapalenia jajników i ułatwia diagnostykę mikrobiologiczną zapalenia w tej lokalizacji. Umożliwia ocenę pod kontrolą wzroku jajnika, jajowodu, macicy i innych struktur miednicy. Metoda nie pozwala na wykrycie zapalenia błony śluzowej macicy i mniej nasilonego zapalenia jajowodów. Ograniczeniem badania jest jego inwazyjny charakter, który może być nieakceptowalny wobec niecharakterystycznych i łagodnych objawów zapalenia narządów miednicy mniejszej[1]. W diagnostyce zapalenia błony śluzowej macicy bywa wykorzystywana biopsja ssąca i następnie badanie histopatologiczne[20].
W PID stwierdza się podwyższone stężenie CRP, przyspieszone OB i zwiększenie liczby leukocytów we krwi. Prawidłowe stężenie CRP i prawidłowa liczba leukocytów nie wykluczają rozpoznania[4].
Pomocne mogą być badania obrazowe, w tym USG przezpochwowe, tomografia komputerowa i rezonans magnetyczny[20]. Typowo w USG przezpochwowym stwierdza się pogrubienie ściany jajowodu powyżej 5 mm, niepełne przegrody w jajowodzie, wolny płyn w zatoce Douglasa, "objaw koła zębatego" (wygląd przekroju jajnika przypominający koło zębate). W ultrasonografii można rozpoznać ropień jajnikowo-jajowodowy. Badanie USG Doppler pozwala stwierdzić nieprawidłowy zwiększony przepływ przez narządy miednicy mniejszej związany z przekrwieniem z powodu zapalenia[20]. USG Doppler charakteryzuje się bardzo wysoką czułością i wysoką swoistością[20][21]. W tomografii komputerowej stwierdza się zmiany w wyglądzie powięzi dna miednicy, pogrubienie więzadła krzyżowo-macicznego, zmiany zapalne jajnika i jajowodu oraz wolny płyn w jamie otrzewnej. Rezonans magnetyczny wykazuje większą czułość niż USG w rozpoznaniu PID[22]. Metoda ułatwia rozpoznanie ropnia jajnikowo-jajowodowego, płynu w jajowodzie, ropniaka jajowodu, wypełnienie płynem jajowodu oraz policystycznego jajnika z wolnym płynem w otrzewnej[20][22].
Leczenie
Leczenie PID jest empiryczne i obejmuje szeroki zakres patogenów, które są przyczynowo związane z tą chorobą. Schematy antybiotykoterapii obejmują swoją aktywnością Neisseria gonorrhoeae i Chlamydia trachomatis, ponieważ nawet ujemny wynik badania mikrobiologicznego nie wyklucza tych patogenów. Skuteczność leczenia pozajelitowego i doustnego nie wykazuje różnicy w chorobie o niewielkim lub umiarkowanym nasileniu, dlatego PID o niewielkim i umiarkowanym nasileniu można leczyć antybiotykami doustnymi i podawanymi domięśniowo w warunkach ambulatoryjnych. Zwykle leczenie pozajelitowe prowadzi się przez 24-48 godzin do czasu uzyskania poprawy klinicznej, następnie przechodzi się na leczenie doustne. Z kolei brak poprawy po 72 godzinach leczenia doustnego skłania do przejścia na leczenie pozajelitowe[1]. Ze względu na narastającą oporność bakterii odstępuje się od antybiotykoterapii opartej na fluorochinolonach[5].
- ceftriakson 250 mg domięśniowo co 24 h i doksycyklina 100 mg doustnie co 12 h przez 14 dni,
- cefoksytyna 2 g domięśniowo co 24 h i doksycyklina 100 mg doustnie co 12 h przez 14 dni,
- inne cefalosporyny III generacji z doksycykliną 100 mg doustnie co 12 h przez 14 dni.
- cefotetan 2 g co 12 h dożylnie i doksycyklina 100 mg dożylnie lub doustnie co 12 h, następnie doksycyklina 100 mg doustnie co 12 h do 14 dnia leczenia,
- cefoksytyna 2 g co 12 h dożylnie i doksycyklina 100 mg dożylnie lub doustnie co 12 h, następnie doksacyklina 100 mg doustnie co 12 h do 14 dnia leczenia,
- klindamycyna 900 mg co 8 h dożylnie oraz gentamycyna 2 mg/kg dożylnie lub domięśniowo, następnie podtrzymująco w dawce 1,5 mg/kg, następnie doksycyklina 100 mg doustnie co 12 h lub klindamycyna 450 mg co 6 h doustnie do 14 dnia leczenia,
- ampicylina z sulbaktamem 3 g co 6 h dożylnie i doksycyklina 100 mg dożylnie lub doustnie co 12 h, następnie doksycyklina 100 mg doustnie co 12 h do 14 dnia leczenia.
Leczenie ropnia jajnikowo-jajowodowego wymaga zastosowania klindamycyny lub metronidazolu, które w swoim spektrum działania obejmują liczne bakterie beztlenowe, często konieczne jest leczenie chirurgiczne[5].
Cześć autorów zaleca, aby wszystkie przypadki zapalenia narządów miednicy mniejszej leczyć w warunkach szpitalnych. Jednak u chorych z niewielkim lub umiarkowanym nasileniem choroby nie wykazano przewagi hospitalizacji nad leczeniem ambulatoryjnym. Hospitalizacja jest wskazana w następujących sytuacjach[1]:
- ciąża,
- niemożność wykluczenia konieczności pilnej interwencji chirurgicznej,
- brak odpowiedzi na leczenie doustne,
- ciężka postać choroby, w tym wysoka temperatura ciała, nudności i wymioty,
- ropień jajnikowo-jajowodowy.
Zaleca się, aby wszyscy partnerzy seksualni z okresu 60 dni poprzedzających wystąpienie objawów zapalenia narządów miednicy mniejszej zostali poddani diagnostyce w kierunku zakażenia Neisseria gonorrhoaea i Chlamydia trachomatis niezależnie od rozpoznanej etiologii zapalenia narządów miednicy mniejszej u kobiety, a następnie w przypadku wykrycia tych bakterii poddani leczeniu[1].
Zapobieganie
W profilaktyce zapalenia narządów miednicy mniejszej zaleca się:
- stosowanie prezerwatywy podczas każdego stosunku płciowego,
- ograniczenie liczby partnerów seksualnych,
- unikanie stosowania wkładek domacicznych,
- wykonanie badań w kierunku chorób przenoszonych drogą płciową, w tym również u partnera seksualnego,
- niestosowanie irygacji pochwy[23],
- właściwa higiena, w tym podmywanie od przodu do tyłu okolicy kroczowej po oddaniu stolca lub moczu[24].
Przypisy
- ↑ a b c d e f g h i j k l m n o CDC: Pelvic Inflammatory Disease (PID). 2015. [dostęp 2015-09-09]. [zarchiwizowane z tego adresu (2015-09-12)].
- ↑ a b c d RL. Sweet. Treatment of acute pelvic inflammatory disease. „Infect Dis Obstet Gynecol”. 2011, s. 561909, 2011. DOI: 10.1155/2011/561909. PMID: 22228985.
- ↑ Artur Nowakowski, Jurij Radźko. Zapalenie narządów miednicy mniejszej – uwagi praktyczne. „Postępy Nauk Medycznych”, 2008.
- ↑ a b c d e f g J. Ross, P. Judlin, J. Jensen. 2012 European guideline for the management of pelvic inflammatory disease.. „Int J STD AIDS”. 25 (1), s. 1-7, Jan 2014. DOI: 10.1177/0956462413498714. PMID: 24216035.
- ↑ a b c d e f g h i j k l m n C. Mitchell, M. Prabhu. Pelvic inflammatory disease: current concepts in pathogenesis, diagnosis and treatment.. „Infect Dis Clin North Am”. 27 (4), s. 793-809, Dec 2013. DOI: 10.1016/j.idc.2013.08.004. PMID: 24275271.
- ↑ P. Wølner-Hanssen, L. Svensson, PA. Mårdh, L. Weström. Laparoscopic findings and contraceptive use in women with signs and symptoms suggestive of acute salpingitis. „Obstet Gynecol”. 66 (2), s. 233-8, Aug 1985. PMID: 3160985.
- ↑ I. Simms, JM. Stephenson. Pelvic inflammatory disease epidemiology: what do we know and what do we need to know?. „Sex Transm Infect”. 76 (2), s. 80-7, Apr 2000. PMID: 10858707.
- ↑ ML. Rekart, M. Gilbert, R. Meza, PH. Kim i inni. Chlamydia public health programs and the epidemiology of pelvic inflammatory disease and ectopic pregnancy. „J Infect Dis”. 207 (1), s. 30-8, Jan 2013. DOI: 10.1093/infdis/jis644. PMID: 23100568.
- ↑ a b J. Dewitt, A. Reining, JE. Allsworth, JF. Peipert. Tuboovarian abscesses: is size associated with duration of hospitalization & complications?. „Obstet Gynecol Int”. 2010, s. 847041, 2010. DOI: 10.1155/2010/847041. PMID: 20508737.
- ↑ Beigi 2012 ↓, s. 17.
- ↑ a b Sweet i Gibbs 2012 ↓, s. 232.
- ↑ Wojciech Noszczyk: Chirurgia repetytorium. Warszawa: PZWL, 2009, s. 308. ISBN 978-83-200-3843-9.
- ↑ a b HC. Wiesenfeld, SL. Hillier, LA. Meyn, AJ. Amortegui i inni. Subclinical pelvic inflammatory disease and infertility. „Obstet Gynecol”. 120 (1), s. 37-43, Jul 2012. DOI: 10.1097/AOG.0b013e31825a6bc9. PMID: 22678036.
- ↑ a b AJ. Pavletic, P. Wölner-Hanssen, J. Paavonen, SE. Hawes i inni. Infertility following pelvic inflammatory disease. „Infect Dis Obstet Gynecol”. 7 (3), s. 145-52, 1999. DOI: 10.1155/S106474499900023X. PMID: 10371473.
- ↑ a b Mayo Clinic: Pelvic inflammatory disease (PID) Complications. [dostęp 2015-09-15]. [zarchiwizowane z tego adresu (2015-09-15)].
- ↑ F. Kamwendo, L. Forslin, L. Bodin, D. Danielsson. Epidemiology of ectopic pregnancy during a 28 year period and the role of pelvic inflammatory disease. „Sex Transm Infect”. 76 (1), s. 28-32, Feb 2000. PMID: 10817065.
- ↑ a b Eric J. Bieber, Joseph S. Sanfilippo, Ira R. Horowitz, Mahmood I. Shafi: Clinical Gynecology. Cambridge University Press, 2015, s. 254. ISBN 978-1-107-04039-7.
- ↑ Byron Masterson: Manual of Gynecologic Surgery. Springer Science & Business Media, 2012, s. 270. ISBN 978-1-4612-4860-6.
- ↑ PY. Wang, L. Zhang, X. Wang, XJ. Liu i inni. Fitz-Hugh-Curtis syndrome: clinical diagnostic value of dynamic enhanced MSCT. „J Phys Ther Sci”. 27 (6), s. 1641-4, Jun 2015. DOI: 10.1589/jpts.27.1641. PMID: 26180288.
- ↑ a b c d e f SH. Crossman. The challenge of pelvic inflammatory disease. „Am Fam Physician”. 73 (5), s. 859-64, Mar 2006. PMID: 16529095.
- ↑ P. Molander, J. Sjöberg, J. Paavonen, B. Cacciatore. Transvaginal power Doppler findings in laparoscopically proven acute pelvic inflammatory disease. „Ultrasound Obstet Gynecol”. 17 (3), s. 233-8, Mar 2001. DOI: 10.1046/j.1469-0705.2001.00353.x. PMID: 11309174.
- ↑ a b TA. Tukeva, HJ. Aronen, PT. Karjalainen, P. Molander i inni. MR imaging in pelvic inflammatory disease: comparison with laparoscopy and US. „Radiology”. 210 (1), s. 209-16, Jan 1999. DOI: 10.1148/radiology.210.1.r99ja04209. PMID: 9885610.
- ↑ RB. Ness, SL. Hillier, KE. Kip, HE. Richter i inni. Douching, pelvic inflammatory disease, and incident gonococcal and chlamydial genital infection in a cohort of high-risk women. „Am J Epidemiol”. 161 (2), s. 186-95, Jan 2005. DOI: 10.1093/aje/kwi025. PMID: 15632269.
- ↑ Mayo Clinic: Pelvic inflammatory disease (PID) Prevention. [dostęp 2015-09-29]. [zarchiwizowane z tego adresu (2015-09-28)].
Bibliografia
- Richard H. Beigi: Sexually Transmitted Diseases. John Wiley & Sons, 2012. ISBN 978-0-470-65835-2.
- Richard L. Sweet, Ronald S. RGibbs: Infectious Diseases of the Female Genital Tract. Lippincott Williams & Wilkins, 2012. ISBN 978-1-4511-4857-2.
![]() Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Przeczytaj ostrzeżenie dotyczące informacji medycznych i pokrewnych zamieszczonych w Wikipedii.
Media użyte na tej stronie
The Star of Life, medical symbol used on some ambulances.
Star of Life was designed/created by a National Highway Traffic Safety Administration (US Gov) employee and is thus in the public domain.Autor: BruceBlaus, Licencja: CC BY 3.0
Typical Sites for Pelvic Inflammatory Disease. See a related animation of this medical topic.
perihepatic adhesions following a chlamydia infection